МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ’Я УКРАЇНИ
НАКАЗ
від 20.11.2020 р. № 2693
Про внесення змін до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)»
Відповідно до статті 141 Закону України «Основи законодавства України про охорону здоров’я», Закону України від 30 березня 2020 року № 539-ІХ «Про внесення змін до деяких законів України щодо забезпечення лікування коронавірусної хвороби (COVID-19)» (зі змінами, внесеними Законом України від 19 червня 2020 року № 737-IX «Про внесення зміни до розділу II «Прикінцеві положення» Закону України «Про внесення змін до деяких законів України щодо забезпечення лікування коронавірусної хвороби (COVID-19)» щодо продовження строку дії у зв’язку із загрозою зростання захворюваності населення на коронавірусну хворобу (COVID-19)»), пункту 8 Положення про Міністерство охорони здоров’я України, затвердженого постановою Кабінету Міністрів України від 25 березня 2015 року № 267 (у редакції постанови Кабінету Міністрів України від 24 січня 2020 року № 90), на підставі протоколу засідання робочої групи з розробки протоколів надання медичної допомоги хворим на коронавірусну хворобу (COVID-19) від 17 листопада 2020 року № 16
НАКАЗУЮ:
- Внести зміни до протоколу «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)», затвердженого наказом Міністерства охорони здоров’я України від 02 квітня 2020 року № 762 (в редакції наказу Міністерства охорони здоров’я України від 11 листопада 2020 року № 2583), виклавши його в новій редакції, що додається.
- Державному підприємству «Державний експертний центр Міністерства охорони здоров’я України» (М. Бабенко) забезпечити внесення змін, затверджених пунктом 1 цього наказу, до реєстру медико-технологічних документів.
- Міністерству охорони здоров’я Автономної Республіки Крим, керівникам структурних підрозділів з питань охорони здоров’я обласних, Київської та Севастопольської міських державних адміністрацій забезпечити виконання цього наказу.
- Контроль за виконанням цього наказу покласти на першого заступника Міністра І. Садов’як.
Заступник МіністраІрина Микичак
ЗАТВЕРДЖЕНО
Наказ Міністерства охорони здоров’я
України від 02 квітня 2020 року № 762
(в редакції наказу Міністерства охорони
здоров’я України
від «20» листопада 2020 року № 2693 )
ПРОТОКОЛ
«НАДАННЯ МЕДИЧНОЇ ДОПОМОГИ ДЛЯ ЛІКУВАННЯ КОРОНАВІРУСНОЇ ХВОРОБИ (COVID-19)»
І. Паспортна частина
- Діагноз. Коронавірусна хвороба (COVID-19).
- Коди стану або захворювання (МКХ-10 та інших класифікацій) шифр за МКХ-10:
U07.1 — COVID-19 підтверджений лабораторним тестуванням незалежно від тяжкості клінічних ознак або симптомів (вірус ідентифікований);
U07.2 — COVID-19 діагностовано клінічно або епідеміологічно, але лабораторне тестування непереконливе чи недоступне (вірус не ідентифікований).
- Протокол, призначений для всіх медичних працівників, які надають медичну допомогу пацієнтам з коронавірусною хворобою (COVID-19).
- Мета протоколу: реалізація порядку призначення та застосування лікарських засобів для лікування груп пацієнтів із підтвердженою коронавірусною хворобою (COVID-19).
- Дата складання протоколу: 01.04.2020 р.
- Дата оновлення протоколу: 19.11.2020 р.
- Дата перегляду протоколу: за потреби.
- Список осіб, які брали участь у розробці протоколу:
| Садов’як Ірина Дмитрівна | перший заступник Міністра охорони здоров’я, голова робочої групи; |
| Микичак Ірина Володимирівна | заступник Міністра охорони здоров’я, заступник голови робочої групи; |
| Гаврилюк Андрій Олександрович | генеральний директор Директорату якості життя; |
| Ганжа Ірина Миколаївна | керівник експертної групи з питань розвитку служби крові, біобезпеки та оперативного реагування на події, що мають міжнародне значення Директорату громадського здоров’я та профілактики захворюваності; |
| Комаріда Олександр Олегович | генеральний директор Директорату фармацевтичного забезпечення; |
| Лясковський Тарас Михайлович | керівник експертної групи з питань реєстрації лікарських засобів та дезінфікуючих засобів Директорату фармацевтичного забезпечення; |
| Ідоятова Євгенія Жумагаліївна | в.о. генерального директора Директорату медичного забезпечення; |
| Радкевич Ганна Сергіївна | державний експерт експертної групи з питань якості та доступності лікарських засобів Директорату фармацевтичного забезпечення; |
| Руденко Ірина Сергіївна | генеральний директор Директорату громадського здоров’я та профілактики захворюваності; |
| Слонецький Ігор Іванович | директор Департаменту контролю якості надання медичної допомоги; |
| Голубовська Ольга Анатоліївна | завідувач кафедри інфекційних хвороб Національного медичного університету імені О.О. Богомольця; |
| Дубров Сергій Олександрович | професор кафедри анестезіології та інтенсивної терапії Національного медичного університету імені О.О. Богомольця; |
| Дудар Ірина Олексіївна | завідувач відділу еферентних технологій ДУ «Інститут нефрології НАМН України» (за згодою); |
| Жовнір Володимир Аполінарійович | головний лікар ДУ «Науково-практичний центр дитячої кардіохірургії МОЗ України»; |
| Камінський В’ячеслав Володимирович | завідувач кафедри акушерства, гінекології та репродуктології Національної медичної академії післядипломної освіти імені П. Л. Шупика; |
| Крамарев Сергій Олександрович | завідувач кафедри дитячих інфекційних хвороб Національного медичного університету імені О.О. Богомольця; |
| Ліщишина Олена Михайлівна | провідний науковий співробітник наукового відділу організації медичної допомоги Державної наукової установи «Науково-практичний центр профілактичної і клінічної медицини» Державного управління справами (за згодою); |
| Матюха Лариса Федорівна | завідувач кафедри сімейної медицини та амбулаторно-поліклінічної допомоги; |
| Мацьков Олександр Григорович | завідувач відділу антибіотикорезистентності та інфекційного контролю Державної установи «Центр громадського здоров’я МОЗ України»; |
| Мороз Лариса Василівна | завідувач кафедри інфекційних хвороб Вінницького національного медичного університету ім. М.І. Пирогова; |
| Пархоменко Олександр Миколайович | завідувач відділу реанімації та інтенсивної терапії ДУ «Національний науковий центр «Інститут кардіології імені академіка М.Д. Стражеска» НАМН України» (за згодою); |
| Піняжко Ореста Богданівна | директор Департаменту з оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України»; |
| Пришляк Олександра Ярославівна | завідувач кафедри інфекційних хвороб та епідеміології Івано-Франківського національного медичного університету; |
| Ткаченко Руслан Опанасович | професор кафедри акушерства, гінекології та репродуктології, завідувач циклу з акушерської реанімації Національної медичної академії післядипломної освіти імені П.Л. Шупика; |
| Товкай Олександр Андрійович | директор Українського науково-практичного центру ендокринної хірургії, трансплантації ендокринних органів і тканин МОЗ України; |
| Чабан Тетяна Володимирівна | завідувач кафедри інфекційних хвороб Одеського національного медичного університету; |
| Шостакович-Корецька Людмила Романівна | професор кафедри інфекційних хвороб ДЗ «Дніпропетровська медична академія МОЗ України»; |
| Юрко Катерина Володимирівна | завідувач кафедри інфекційних хвороб Харківського національного медичного університету; |
| Ященко Юрій Борисович | в.о. заступника директора з наукової роботи Державної наукової установи «Науково-практичний центр профілактичної та клінічної медицини» Державного управління справами; |
| Машейко Альона Миколаївна | начальник відділу оцінки економічної ефективності лікарських засобів департаменту оцінки медичних технологій Державного підприємства «Державний експертний центр МОЗ України», секретар робочої групи. |
ІІ. Загальна частина
Протокол «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)» (далі — Протокол) розроблено відповідно до Закону України від 30 березня 2020 року № 539-IX «Про внесення змін до деяких законів України щодо забезпечення лікування коронавірусної хвороби (COVID-19)» (зі змінами, внесеними Законом України від 19 червня 2020 року № 737-IX «Про внесення зміни до розділу II «Прикінцеві положення» Закону України «Про внесення змін до деяких законів України щодо забезпечення лікування коронавірусної хвороби (COVID-19)» щодо продовження строку дії у зв’язку із загрозою зростання захворюваності населення на коронавірусну хворобу (COVID-19)») та Порядку призначення та застосування лікарських засобів для лікування коронавірусної хвороби (COVID-19), затвердженого наказом Міністерства охорони здоровʼя України від 30 червня 2020 року № 1482, зареєстрованого в Міністерстві юстиції України 08 липня 2020 року за № 641/34924 (далі — Порядок).
Цей Протокол є частиною нормативно-правових актів МОЗ, розроблених з метою забезпечення протистояння коронавірусній хворобі (COVID-19).
Організаційні заходи, більшість клінічних аспектів, зокрема визначення випадку, госпіталізації за клінічними критеріями, групи ризику розвитку ускладнень захворювання, надання неспецифічного лікування тощо врегульовані стандартами медичної та фармацевтичної допомоги, затвердженими МОЗ () та впроваджуються в закладах охорони здоров’я шляхом розробки клінічних маршрутів пацієнтів.
Протокол оновлюється відповідно до накопичення нових даних. Дотепер продовжуються клінічні дослідження медичних технологій для лікування коронавірусної хвороби (COVID-19), і на момент актуалізації Протоколу в листопаді 2020 року в світі проводиться понад 2400 клінічних випробувань.
Згідно з Порядком Протокол застосовується після отримання інформованої згоди пацієнта (його законного представника) на медичну допомогу згідно із протоколом «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)», наведеною у додатку 1 до зазначеного Порядку.
Згідно з Порядком, з метою забезпечення моніторингу результатів надання медичної допомоги пацієнтам з коронавірусною хворобою (COVID-19) заповнюється та направляється у встановленому порядку Індивідуальна реєстраційна картка пацієнта, який отримував медичну допомогу згідно з Протоколом «Надання медичної допомоги для лікування коронавірусної хвороби (COVID-19)» за формою, наведеною в додатку 2 до Порядку. Крім того, відсутність ефективності або побічні реакції застосованих лікарських засобів підлягають інформуванню за формою № 137/о «Карта-повідомлення про побічну реакцію лікарського засобу, вакцини, туберкуліну, та/або відсутність ефективності лікарського засобу, та/або несприятливу подію після імунізації/туберкулінодіагностики (НППІ)», затвердженою наказом Міністерства охорони здоров’я України від 27 грудня 2006 року № 898 «Про затвердження Порядку здійснення фармаконагляду», зареєстрованим Міністерством юстиції України 29 січня 2007 року за № 73/13340.
Відповідно до накопичених даних в Протоколі наведено окремо для пацієнтів дитячого та дорослого віку інформацію стосовно призначення противірусної/імуномодулюючої та підтримуючої терапії у дорослих та пацієнтів дитячого віку (пункт 1 частини ІІІ), антикоагулянтної терапії (пункт 2), ранньої підтримуючої терапії за наявності тяжкої гострої респіраторної інфекції (пункт 3), протимікробної терапії бактеріальної ко-інфекції у пацієнтів з COVID-19 (пункт 4), гострого респіраторного дистрес-синдрому і гіпоксемічної дихальної недостатності (пункт 5), сепсису та септичного шоку (пункт 6), використання реконвалесцентної плазми, яка містить нейтралізуючі антитіла класу IgG проти SARS-CoV-2 у високих титрах (пункт 7), мультисистемного запального синдрому при COVID-19 у дітей та підлітків (пункт 8).
ІІІ. Основна частина
- Противірусна/імуномодулююча та підтримуюча терапія у дорослих та пацієнтів дитячого віку із підозрою або підтвердженим COVID-19
При госпіталізації обстеження здійснюються для оцінки клінічного стану пацієнта та визначення можливості застосування зазначених в протоколі лікарських засобів з огляду на наявність протипоказань та взаємодію лікарських засобів.
Перелік обстежень при госпіталізації:
ЕКГ;
загальний клінічний аналіз крові з підрахунком форменних елементів, гематокриту;
загальний клінічний аналіз сечі;
біохімічний аналіз крові;
визначення рівня глюкози крові.
Таблиця 1. Лікування дорослих пацієнтів
| Ступінь тяжкості | Лікування |
| COVID-19: легкий ступінь тяжкості (відсутність утруднень дихання) | Амбулаторне лікування:
1) надати пацієнту інформацію щодо повноцінного харчування та відповідної регідратації; 2) симптоматичне лікування із застосуванням жарознижуючих засобів (парацетамол, ібупрофен тощо) при лихоманці та болю. Застереження: парацетамол приймати не більше 1 г на прийом і не більше 3 г на добу. Уникати використання високих доз ібупрофену (≥2400 мг на добу) в пацієнтів із неконтрольованою артеріальною гіпертензією, застійною серцевою недостатністю (II–III функціональний клас за критеріями NYHA), діагностованою ішемічною хворобою серця, захворюванням периферичних артерій та/або цереброваскулярними захворюваннями, хронічною хворобою нирок III-V стадій. При застосуванні ібупрофену в низьких дозах (до 1200 мг на добу) не спостерігається збільшення ризику серцево-судинних тромботичних подій. |
| Підтверджений COVID-19:
середній ступінь тяжкості |
Амбулаторне лікування:
1) надати пацієнту інформацію щодо повноцінного харчування та відповідної регідратації; 2) симптоматичне лікування із застосуванням жарознижуючих засобів (парацетамол, ібупрофен тощо) при лихоманці та болю. Застереження: парацетамол приймати не більше 1 г на прийом і не більше 3 г на добу. Уникати використання високих доз ібупрофену (≥2400 мг на добу) у пацієнтів із неконтрольованою артеріальною гіпертензією, застійною серцевою недостатністю (II–III функціональний клас за критеріями NYHA), діагностованою ішемічною хворобою серця, захворюванням периферичних артерій та/або цереброваскулярними захворюваннями, хронічною хворобою нирок III-V стадій. При застосуванні ібупрофену в низьких дозах (до 1200 мг на добу) не спостерігається збільшення ризику серцево-судинних тромботичних подій; 3) не використовуйте кортикостероїди для лікування COVID-19 у пацієнтів, які не потребують кисневої підтримки; 4) протимікробні засоби протипоказані та призначаються виключно за наявності лабораторно підтвердженої супутньої бактеріальної інфекції або при обґрунтованій підозрі на неї; 5) при утрудненні дихання рекомендовано перебувати в положенні «лежачи на животі», оскільки це допомагає розкрити альвеоли, що спалися, та підвищити рівень кисню в крові. Стаціонарне лікування: Призначення низькомолекулярних гепаринів (НМГ), якщо це не протипоказано (детальніше — див. пункт 2 частини ІІІ). Варіанти додаткової терапії (за клінічними показаннями): 1) розгляньте фавіпіравір у перший день — навантажувальна доза по 1600 мг 2 рази на добу, надалі — по 600 мг 2 рази на добу. Фавіпіравір найкраще призначати у перші 5 днів від появи перших симптомів захворювання. Тривалість лікування 5–14 днів. Застереження: Фавіпіравір має тератогенну дію на плід, тому він протипоказаний при вагітності. Його не можна використовувати також при лактації та гіперчутливості до компонентів, які входять до складу даного лікарського засобу. Препарат заборонений для застосування жінкам і чоловіками без застосування засобів контрацепції. Рекомендується застосовувати надійні засоби контрацепції мінімум 7 днів після останнього прийому препарату; 2) розгляньте ремдесивір для пацієнтів, що належать до груп ризику прогресування до тяжкого або критичного перебігу захворювання та мають ознаки пневмонії. Ризик прогресування до тяжкого або критичного перебігу захворювання мають пацієнти, що належать до групи ризику: вік >65 років та наявність тяжких супутніх патологій в стадії декомпенсації — декомпенсований цукровий діабет, тяжка хронічна патологія дихальної та серцево-судинної систем, імуносупресивні стани, ниркова недостатність. Ремдесивір найкраще призначати у перші 5 днів від появи перших симптомів захворювання, але можливо у будь-якій термін за наявності клінічних показань. У перший день — навантажувальна доза 200 мг один раз на добу (в/в протягом 30-120 хв), з другого дня — підтримуюча доза 100 мг один раз на добу (в/в протягом 30-120 хв). Тривалість лікування 5 днів. Застереження: Рекомендовано ретельний моніторинг токсичності ремдесивіру або зменшеної ефективності супутнього препарату. Перед початком та щодня протягом застосування ремдесивіру у дорослих пацієнтів рекомендовано визначати розрахункову швидкість клубочкової фільтрації (eGFR). Перед початком та щодня протягом застосування ремдесивіру у дорослих пацієнтів рекомендовано визначати розрахункову швидкість клубочкової фільтрації (eGFR). До початку прийому ремдесивіру кожному пацієнту необхідно провести дослідження функціонального стану печінки та відстежувати його протягом всього періоду лікування. Ремдесивір слід застосовувати пацієнтам із порушеннями функцій печінки лише в тих випадках, коли потенційна користь перевищує потенційний ризик. Ремдесивір не слід застосовувати пацієнтам, у яких рівень аланінамінотрансферази (АЛТ) у крові більше, ніж у 5 разів перевищує верхню межу норми. Слід припинити застосування ремдесивіру пацієнтами, у яких: АБО підвищення рівня АЛТ супроводжується ознаками або симптомами запалення печінки або підвищенням кон’югованого білірубіну, лужної фосфатази або міжнародного нормалізованого відношення (МНВ). |
| Підтверджений COVID-19:
тяжкий перебіг захворювання ≥ 1 з наступного: частота дихання ≥30/хв (дорослі); ≥40/хв (діти <5). Насичення киснем крові ≤92%; співвідношення PaO2/FiO2 <300. Інфільтрати в легенях>50% легеневого поля частота дихання ≥30/хв (дорослі); ≥40/хв (діти <5). Насичення киснем крові ≤93-94%; співвідношення PaO2/FiO2 <300. Інфільтрати в легенях>50% легеневого поля |
1) оптимальна підтримуюча терапія в лікарняній палаті (або відділенні/палаті інтенсивної терапії);
2) киснева підтримка; 3) системні кортикостероїди перорально або внутрішньовенно. Може застосовуватися дексаметазон або інші кортикостероїди, такі як гідрокортизон, метилпреднізолон. Доза дексаметазону 6 мг один раз/добу є еквівалентною (з точки зору глюкокортикоїдного ефекту) 32 мг метилпреднізолону (8 мг кожні 6 годин або 16 мг кожні 12 годин) або 150 мг гідрокортизону (50 мг кожні 8 годин). Тривалість лікування до 7–10 днів (або до виписки із закладу охорони здоров’я, якщо це відбудеться раніше). Застереження: контролюйте рівень глюкози, незалежно від того, чи відомо, що у пацієнта цукровий діабет; 4) призначення низькомолекулярних гепаринів (НМГ), якщо це не протипоказано (детальніше — див. пункт 2 частини ІІІ); 5) за умови приєднання бактеріальної флори ретельно розгляньте застосування протимікробних або протигрибкових засобів відповідно до локальної епідеміології (детальніше — див. пункт 4 частини ІІІ). Варіанти додаткової терапії (за клінічними показаннями): 1) розгляньте ремдесивір Ремдесивір найкраще призначати у перші 5 днів від появи перших симптомів захворювання, але можливо у будь-який термін за наявності клінічних показань. У перший день — навантажувальна доза 200 мг один раз на добу (в/в протягом 30-120 хв), з другого дня — підтримуюча доза 100 мг один раз на добу (в/в протягом 30-120 хв). Тривалість лікування: 5 днів для пацієнтів, які не потребують штучної вентиляції легень (ШВЛ) або екстракорпоральної мембранної оксигенації (ЕКМО). При відсутності ефекту або якщо пацієнт перебуває на штучній вентиляції легень (ШВЛ) або екстракорпоральній мембранній оксигенації (ЕКМО) — курс лікування складає 10 днів. Застереження: рекомендовано ретельний моніторинг токсичності ремдесивіру або зменшеної ефективності супутнього препарату. Перед початком та щодня протягом застосування ремдесивіру у дорослих пацієнтів рекомендовано визначати розрахункову швидкість клубочкової фільтрації (eGFR). До початку прийому ремдесивіру кожному пацієнту необхідно провести дослідження функціонального стану печінки та відстежувати його протягом всього періоду лікування. Ремдесивір слід застосовувати пацієнтам із порушеннями функцій печінки лише в тих випадках, коли потенційна користь перевищує потенційний ризик. Ремдесивір не слід застосовувати пацієнтам, у яких рівень аланінамінотрансферази (АЛТ) у крові більше, ніж у 5 разів перевищує верхню межу норми. Слід припинити застосування ремдисивіру пацієнтами, у яких: АБО підвищення рівня АЛТ супроводжується ознаками або симптомами запалення печінки або підвищенням кон’югованого білірубіну, лужної фосфатази або міжнародного нормалізованого відношення (МНВ). 2) розгляньте фавіпіравір у перший день — навантажувальна доза по 1600 мг 2 рази на добу, надалі — по 600 мг 2 рази на добу. Тривалість лікування 5–14 днів. Застереження: фавіпіравір має тератогенну дію на плід, тому він протипоказаний при вагітності. Його не можна використовувати також при лактації та гіперчутливості до компонентів, які входять до складу даного лікарського засобу. Препарат заборонений для застосування жінкам і чоловіками без застосування засобів контрацепції. Рекомендується застосовувати надійні засоби контрацепції мінімум 7 днів після останнього прийому препарату. 3) розгляньте 10% імуноглобулін людини нормальний для внутрішньовенного введення у складі комплексної терапії дорослих пацієнтів з тяжкою пневмонією, яка викликана коронавірусною інфекцією SARS-CoV-2/COVID-19. У хворих з тяжким перебігом захворювання, що супроводжується наростаючими явищами інтоксикаційного синдрому та дихальної недостатності, негативною лабораторною динамікою, а саме: прогресуючим підвищенням рівня С-реактивного білка понад 50 Од, прогресуючою абсолютною лімфопенією, підвищенням рівня ферритину та ІЛ-6 (якщо доступне визначення) розглянути можливість застосування 10% імуноглобуліну людини нормального для внутрішньовенного введення в дозі 0,8-1,0 г/кг один раз на добу протягом 2 діб від початку погіршення стану (курсова доза 1,6-2,0 г/кг ідеальної маси тіла). Кратність інфузій та швидкість введення визначаються лікарем залежно від стану пацієнта. Добова доза може бути скоригована з міркувань неперевищення максимального добового об’єму інфузійної терапії. Обов’язковим є контроль стану системи згортання крові та діурезу, особливо у пацієнтів з надлишковою масою тіла. Застереження: внаслідок лікування препаратами імуноглобуліну може виникнути тромбоз. Фактори ризику: ожиріння, атеросклероз в анамнезі, порушення серцевого викиду, артеріальна гіпертензія, цукровий діабет з наявністю в анамнезі захворювання судин і випадків тромбозу, пацієнти з набутою або спадковою тромбофілією, пацієнти з тяжкою гіповолемією, пацієнти із захворюваннями, які підвищують в’язкість крові, літній вік, тривала іммобілізація, стани гіперкоагуляції, венозний або артеріальний тромбоз в анамнезі, застосування естрогенів, використання постійних центральних катетерів у судинах, підвищена в’язкість крові та ризик серцево-судинних захворювань. Тромбоз також може виникнути навіть у разі відсутності відомих факторів ризику. Слід здійснити загальну оцінку в’язкості крові у пацієнтів з ризиком підвищеної в’язкості, включаючи пов’язану з кріоглобулінами, хіломікронемією голодування/помітно високим рівнем тригліцеролів (тригліцеридів) або моноклональною гамопатією. Для пацієнтів з ризиком виникнення тромбозу практикується введення препаратів імуноглобуліну у мінімальних дозах та з мінімальною швидкістю інфузії. Перед застосуванням препарату слід переконатися у належному рівні гідратації пацієнта. У пацієнтів з ризиком виникнення підвищеної в’язкості слід здійснювати контроль симптомів тромбозу та оцінку в’язкості крові; 4) розгляньте тоцилізумаб При прогресуванні захворювання тоцилізумаб призначають не раніше 7-го дня від початку клінічних симптомів або з урахуванням рентгенологічних змін (у деяких хворих клінічні ознаки початкового періоду відсутні). Показання до призначення тоцилізумабу: інтерстиціальна пневмонія з гострою дихальною недостатністю, прогресуюча дихальна недостатність, потреба підключення до неінвазивної або інвазивної вентиляції, наявність позалегеневих уражень органів. Підвищення рівня C-реактивного білка, D-димеру та феритину корелює з підвищенням рівня IL-6 та поганим результатом у пацієнтів з тяжкою інфекцією COVID-19. Якщо визначити рівні IL-6 неможливо, розглянути введення тоцилізумабу у хворих із прогресуючим тяжким перебігом захворювання та зростаючими показниками C-реактивного білку. Протипоказання до призначення тоцилізумабу: AСТAЛТ >5 раз вище норми; кількість нейтрофілів <500 кількість тромбоцитів < 50 000; сепсис не спричинений SARS-CoV-2; підвищений рівень прокальцитоніну більш, ніж в 2 рази; наявність коморбідних станів, що можуть призвести до негативного прогнозу, ускладнений дивертикуліт, піодерміт, негативна відповідь на імуносупресивну терапію. Тоцилізумаб 4-8 мг/кг (рекомендована доза 400 мг), введення дози впродовж 1 години на 100 мл 0,9% фізіологічного розчину. У разі відсутності відповіді на терапію повторна доза може бути введена через 12 год. Максимальна курсова доза — 2 введення (800 мг). Тоцилізумаб не рекомендовано вводити більше 2 разів. Протипоказання відповідно до інструкції для медичного застосування тоцилізумабу. |
| Підтверджений COVID-19: критичний перебіг захворювання
≥ 1 з наступного: гострий респіраторний дистрес синдром; сепсис; змінена свідомість; поліорганна недостатність. |
1) оптимальна підтримуюча терапія у відділенні/палаті інтенсивної терапії;
2) механічна вентиляція легень; 3) призначення низькомолекулярних гепаринів (НМГ), якщо це не протипоказано (детальніше — див. пункт 2 частини ІІІ); 4) системні кортикостероїди внутрішньовенно. Може застосовуватися дексаметазон або інші кортикостероїди, такі як гідрокортизон, метилпреднізолон; Доза дексаметазону 6 мг один раз/добу є еквівалентною (з точки зору глюкокортикоїдного ефекту) 32 мг метилпреднізолону (8 мг кожні 6 годин або 16 мг кожні 12 годин) або 150 мг гідрокортизону (50 мг кожні 8 годин). Тривалість лікування до 7–10 днів. Застереження: контролюйте рівень глюкози, незалежно від того, чи відомо, що у пацієнта цукровий діабет; 5) спеціальна профілактика та лікування гострого респіраторного дистрес-синдрому (детальніше — див. пункт 5 частини ІІІ); 6) запобігання подальшому фіброзу легень; 7) за умови приєднання бактеріальної флори ретельно розгляньте застосування протимікробних або протигрибкових засобів відповідно до локальної епідеміології (детальніше — див. пункт 4 частини ІІІ). Відстеження вторинних бактеріальних та опортуністичних інфекцій (Aspergillus). Варіанти додаткової терапії (за клінічними показаннями): 1) розгляньте тоцилізумаб При прогресуванні захворювання тоцилізумаб призначають не раніше 7-го дня від початку клінічних симптомів або з урахуванням рентгенологічних змін (у деяких хворих клінічні ознаки початкового періоду відсутні). Показання до призначення тоцилізумабу: інтерстеціальна пневмонія з гострою дихальною недостатністю, прогресуюча дихальна недостатність, потреба підключення до неінвазивної або інвазивної вентиляції, наявність позалегеневих уражень органів. Підвищення рівня C-реактивного білка, D-димеру та феритину корелює з підвищенням рівня IL-6 та поганим результатом у пацієнтів з тяжкою інфекцією COVID-19. Якщо визначити рівні IL-6 неможливо, розглянути введення тоцилізумабу у хворих із прогресуючим тяжким перебігом захворювання та зростаючими показниками C-реактивного білку. Протипоказання до призначення тоцилізумабу: AСТAЛТ >5 раз вище норми; кількість нейтрофілів <500; кількість тромбоцитів < 50 000; сепсис не спричинений SARS-CoV-2; підвищений рівень прокальцитоніну більш, ніж в 2 рази; наявність коморбідних станів, що можуть призвести до негативного прогнозу, ускладнений дивертикуліт, піодерміт, негативна відповідь на імуносупресивну терапію. Тоцилізумаб 4-8 мг/кг (рекомендована доза 400 мг), введення дози впродовж 1 години на 100 мл 0,9% фізіологічного розчину. У разі відсутності відповіді на терапію повторна доза може бути введена через 12 год. Максимальна курсова доза — 2 введення (800 мг). Тоцилізумаб не рекомендовано вводити більше 2 разів. Протипоказання відповідно до інструкції для медичного застосування тоцилізумабу; 2) розгляньте 10% імуноглобулін людини нормальний для внутрішньовенного введення у складі комплексної терапії дорослих пацієнтів з тяжкою пневмонією, яка викликана коронавірусною інфекцією SARS-CoV-2/COVID-19. У хворих з критичним перебігом захворювання, що супроводжується наростаючими явищами інтоксикаційного синдрому та дихальної недостатності, негативною лабораторною динамікою, а саме: прогресуючим підвищенням рівня С-реактивного білка понад 50 Од, прогресуючою абсолютною лімфопенією, підвищенням рівня ферритину та ІЛ-6 (якщо доступне визначення) розглянути можливість застосування 10% імуноглобуліну людини нормального для внутрішньовенного введення в дозі 0,8-1,0 г/кг один раз на добу протягом 2 діб від початку погіршення стану (курсова доза 1,6-2,0 г/кг ідеальної маси тіла). Кратність інфузій та швидкість введення визначаються лікарем залежно від стану пацієнта. Добова доза може бути скоригована з міркувань неперевищення максимального добового об’єму інфузійної терапії. Обов’язковим є контроль стану системи згортання крові та діурезу, особливо у пацієнтів з надлишкою масою тіла. Застереження: Внаслідок лікування препаратами імуноглобуліну може виникнути тромбоз. Фактори ризику: ожиріння, атеросклероз в анамнезі, порушення серцевого викиду, артеріальна гіпертензія, цукровий діабет з наявністю в анамнезі захворювання судин і випадків тромбозу, пацієнти з набутою або спадковою тромбофілією, пацієнти з тяжкою гіповолемією, пацієнти із захворюваннями, які підвищують в’язкість крові, літній вік, тривала іммобілізація, стани гіперкоагуляції, венозний або артеріальний тромбоз в анамнезі, застосування естрогенів, використання постійних центральних катетерів у судинах, підвищена в’язкість крові та ризик серцево-судинних захворювань. Тромбоз також може виникнути навіть у разі відсутності відомих факторів ризику. Слід здійснити загальну оцінку в’язкості крові у пацієнтів з ризиком підвищеної в’язкості, включаючи пов’язану з кріоглобулінами, хіломікронемією голодування/помітно високим рівнем тригліцеролів (тригліцеридів) або моноклональною гамопатією. Для пацієнтів з ризиком виникнення тромбозу практикується введення препаратів імуноглобуліну у мінімальних дозах та з мінімальною швидкістю інфузії. Перед застосуванням препарату слід переконатися у належному рівні гідратації пацієнта. У пацієнтів з ризиком виникнення підвищеної в’язкості слід здійснювати контроль симптомів тромбозу та оцінку в’язкості крові. |
Таблиця 2. Рекомендації для лікування пацієнтів дитячого віку з підозрою або лабораторно підтвердженим COVID-19, госпіталізованих із тяжким перебігом захворювання
| Лікарський засіб | Особливості застосування |
| Ремдесивір
для лікування дітей з підозрюваним або лабораторно підтвердженим COVID-19, госпіталізованих із тяжким перебігом захворювання. Тяжке захворювання визначається якщо SpO2 ≤94%, виникає потреба у додатковому кисні, ШВЛ або ЕКМО. Ремдесивір можна розглянути для дітей із середнім ступенем тяжкості захворювання, що належать до груп ризику прогресування до тяжкого або критичного перебігу захворювання та мають ознаки пневмонії. Ремдесивір не рекомендується для лікування легкої форми COVID-19. |
Ремдесивір найкраще призначати у перші 5 днів від появи перших симптомів захворювання, але можливо у будь-якій термін за наявності клінічних показань.
діти з масою тіла ≥3,5 кг до <40 кг: У складі лікарських форм для парентерального введення ремдесивіру є допоміжна речовина натрієва сіль сульфобутилового ефіру-β-циклодекстрину (SBECD). SBECD виводиться нирками і може затримуватися у пацієнтів з порушеною функцією нирок. Ліофілізований порошок ремдесивіру містить 3 г SBECD на 100 мг ремдесивіру, тоді як розчин для ін’єкцій 5 мг/мл містить 6 г SBECD на 100 мг ремдесивіру. Виходячи з більш низького вмісту SBECD, виробник рекомендує застосовувати у педіатричних пацієнтів з масою тіла <40 кг тільки ліофілізований порошок. діти з масою тіла ≥40 кг: Тривалість лікування: 5 днів для пацієнтів, які не потребують ШВЛ або ЕКМО. При відсутності ефекту або якщо пацієнт перебуває на ШВЛ або ЕКМО — курс лікування складає 10 днів. Безпека та ефективність ремедеcивіру у дітей віком до 12 років та вагою <40 кг не встановлені. Запропонована схема лікування для дітей до 12 років може бути оновлена, коли дані клінічних досліджень стануть доступними. Перед початком та щодня протягом застосування ремдесивіру у дорослих пацієнтів та дітей старше 28 днів рекомендовано визначати розрахункову швидкість клубочкової фільтрації (eGFR), а новонародженим (від 7 днів до 28 днів включно) рекомендовано визначати креатинін сироватки крові. Ремдесивір не слід застосовувати пацієнтам із розрахунковою швидкістю клубочкової фільтрації (eGFR) <30 мл/хв/1,73м2. Розгляньте ремдесивір для пацієнтів дитячого віку, госпіталізованих із середньо тяжким перебігом захворювання, що належать до груп ризику прогресування до тяжкого або критичного перебігу захворювання та мають ознаки пневмонії. Ризик прогресування до тяжкого або критичного перебігу захворювання мають діти що належать до групи ризику: 1) довгострокові захворювання органів дихання: a) хронічні захворювання легень, що потребують кисневої підтримки; б) муковісцидоз зі значними респіраторним дефіцитом; в) інтерстиціальні хвороби легень у дітей; г) астма тяжкого ступеню; д) нейрогенні респіраторні ускладнення. 2) імуноскомпроментовані стани (захворювання або лікування): a) лікування злоякісного новоутворення; б) первинний імунодефіцит*; в) прийом імуносупресивних препаратів, включаючи тривалий (>28 днів поспіль) щоденний прийом системних кортикостероїдів**; г) пацієнти після трансплантації (органів або стовбурових клітин) ***; д) аспленія (функціональна або хірургічна, включає серпоподібні клітинні захворювання); 3) гемодинамічно значущі вади та/або вади серця за ціанотичним типом; 4) діти до 1 року життя. *Первинний імунодефіцит комбінований імунодефіцит; CD4-лімфопенія (кількість CD4 <200×106/л) в контексті будь-якого іншого імунодефіциту, включаючи ВІЛ; будь-який первинний імунодефіцит, що потребує лікування профілактичними антибіотиками або імуноглобуліном, та прийом імунодепресивних препаратів. **До імуносупресивних препаратів належать: азатіоприн, лефлуномід, метотрексат, мікофенолат (мікофенолат мофетил або мікофенолова кислота), циклоспорин, циклофосфамід, такролімус, сиролімус. Вони НЕ включають гідроксихлорохін або сульфасалазин окремо або в комбінації. Біологічні/моноколональні препарати включають — ритуксимаб протягом останніх 12 місяців; інгібітори фактору некрозу пухлин (етанерцепт, адалімумаб, інфліксимаб, голімумаб, цертолізумаб та біосиміляри зазначених засобів); тоцилізумаб; абатацепт; белімумаб; анакінра; сейкінумаб; іксекізумаб; устекінумаб; сарилумумаб; канакінумаб; інгібітори кінази Януса (JAK) (барацитиніб, тофацитиніб). ***Для пацієнтів, що перенесли трансплантацію: менше ніж 1 рік після пересадки; які досі приймають препарати, що пригнічують імунітет; які знаходяться на замісній терапії імуноглобуліном; мають тяжкі захворювання легень; мають реакцію «трансплантат проти господаря» |
| Системні кортикостероїди
для лікування дітей з підозрюваним або лабораторно підтвердженим COVID-19, що потребують додаткового кисню, госпіталізованих із тяжким або критичним перебігом захворювання. |
Дексаметазон 0,15 мг/кг перорально, або внутрішньовенно один раз на добу (максимальна доза 6 мг); преднізолон 1 мг/кг перорально, або через назогастральний зонд один раз на добу (максимальна доза 40 мг); метилпреднізолон 0,8 мг/кг внутрішньовенно один раз на добу (максимальна доза 32 мг).
Тривалість лікування до 7–10 днів. Моніторинг: контролюйте рівень глюкози, незалежно від того, чи відомо, що у пацієнта цукровий діабет. |
| При ко-інфекції вірусу грипу | |
| Озельтамівір | Озельтамівір ефективний тільки проти захворювань, спричинених вірусами грипу. Даних щодо ефективності озельтамівіру при будь-яких захворюваннях, спричинених іншими збудниками, крім вірусів грипу, немає.
Озельтамівір не можна призначати пацієнтам з COVID-19 за відсутності встановленої супутньої інфекції вірусу грипу. В сезон грипу озельтамівір призначають при підозрі на ко-інфекцію до виключення діагнозу грипу (2-3 дні). Схема дозування для дітей: Вік 0 — 12 місяців — 3 мг/кг двічі на добу Від 10 кг до 15 кг — 30 мг 2 рази на добу > 15 кг до 23 кг — 45 мг 2 рази на добу > 23 кг до 40 кг — 60 мг 2 рази на добу > 40 кг — 75 мг 2 рази на добу Тривалість лікування 5 днів |
- Антикоагулянтна терапія у пацієнтів з COVID-19
Низькомолекулярні гепарини (НМГ) є препаратами вибору для фармакологічної тромбопрофілактики у хворих пацієнтів, які мають фактори високого ризику розвитку венозних тромботичних ускладнень, за винятком пацієнтів з вираженою дисфункцією нирок (для яких нефракціонований гепарин може розглядатися на основі ретельної оцінки ризик/користь) та у пацієнтів з гепарин-індукованою тромбоцитопенією в анамнезі. У таких пацієнтів фондапаринукс (2,5 мг 1 раз підшкірно) розглядається як альтернативне лікування.
Рекомендовано використовувати два різні схематичні алгоритми: 1) антикоагулянтна терапія госпіталізованих пацієнтів із COVID-19 та після виписки;
2) антикоагулянтна терапія у негоспіталізованих пацієнтів із COVID-19.
- Антикоагулянтна терапія госпіталізованих пацієнтів із COVID-19 та після їх виписки
Дане призначення є корисним для більшості пацієнтів, проте у пацієнтів з високим ризиком кровотечі (наприклад, при низькому рівні тромбоцитів, недавніх великих кровотечах, гемодіалізі тощо) ризики та переваги тромбопрофілактики слід зважувати в індивідуальному порядку.
При надходженні пацієнта в заклад охорони здоров’я:
Необхідно врахувати можливість венозних тромбоемболій при діагностиці та протягом усього періоду госпіталізації, а для пацієнтів з високим ризиком венозної тромбоемболії — протягом 4-6 тижнів.
Пацієнтам з раніше призначеною терапевтичною антикоагулянтною терапією слід продовжувати отримувати терапевтичну антикоагулянтну терапію. Перехід на терапевтичну дозу низькомолекулярних гепаринів замість пероральної антикоагулянтної терапії (антагоністи вітаміну К або прямі пероральні антикоагулянти) слід розглядати у таких випадках: для тяжкохворих пацієнтів, пацієнтів із шлунково-кишковими захворюваннями, для пацієнтів із запланованими інвазивними процедурами, пацієнтів із нестабільним міжнародним нормалізованим відношенням (МНВ) та/або при наявності взаємодій між лікарськими засобами.
Розгляньте призначення профілактичної антикоагулянтної терапії низькомолекулярними гепаринами пацієнтам, які не мають попередніх показань до антикоагулянтної терапії або мають ризик венозних тромбоемболій при діагностиці за шкалою Падуа ≥4.
Таблиця 3. Оцінка ризику розвитку венозної тромбоемболії за шкалою Падуа
| Фактор ризику | Бали |
| Активний перебіг онкологічних захворювань (локальні або віддалені метастази та/або хіміотерапія або радіотерапія впродовж останніх 6 міс.) | 3 |
| Венозна тромбоемболія в анамнезі (за винятком тромбозу поверхневих вен) | 3 |
| Обмежена рухливість (ліжковий режим протягом ≥ 3 діб з можливістю здійснювати гігієнічні процедури в туалетній кімнаті) через наявні у пацієнта обмеження або за приписом лікаря | 3 |
| Відома тромбофілія (дефекти антитромбіну, протеїну С або S, фактора V Лейден, мутація протромбіну G20210A, антифосфоліпідний синдром) | 3 |
| Травма та/або операція ≤1 міс назад | 2 |
| Вік ≥70 років | 1 |
| Серцева та/або дихальна недостатність | 1 |
| Гострий інфаркт міокарда або ішемічний інсульт | 1 |
| Гостре інфекційне та/або ревматологічне захворювання | 1 |
| Ожиріння (індекс маси тіла ≥30 кг/м2) | 1 |
| Застосування гормональної терапії | 1 |
| Загальна оцінка факторів ризику (сума балів) |
Сума балів ≥4 вказує на високий ризик венозної тромбоемболії та необхідність призначення фармакологічної тромбопрофілактики
Режим антикоагулянтної терапії у пацієнтів з попереднім показанням до терапевтичної антикоагулянтної терапії:
Для пацієнтів з попереднім показанням до терапевтичної антикоагулянтної терапії (наприклад, фібриляція передсердь, венозна тромбоемболія, штучний клапан серця тощо) рекомендовано продовжити антикоагулянтну терапію в терапевтичній дозі. Якщо пероральна антикоагулянтна терапія переходить на парентеральну, рекомендовано терапевтична доза низькомолекулярних гепаринів 100 МО анти-Ха/кг двічі на добу у пацієнтів з високим ризиком тромботичного ускладнення (штучний клапан серця, недавні венозна тромбоемболія або тромбофілія високого ризику, фібриляція передсердь з попереднім інсультом або з високим балом за шкалою CHADS-VASc).
Антикоагулянтна терапія для тромбопрофілактики у госпіталізованих пацієнтів із COVID-19:
Для пацієнтів, які не перебувають у відділеннях інтенсивної терапії, рекомендується профілактична доза еноксапарину 4000 анти-Ха MO (40 мг; 0,4 мл) один раз на добу за умови кліренсу креатиніну >30 мл/хв. При кліренсі креатиніну від 15 до 30 мл/хв дозу слід НМГ зменшити вдвічі — 2000 анти-Ха (20 мг; 0,2 мл) один раз на добу.
Для пацієнтів, які перебувають у відділеннях інтенсивної терапії, рекомендуються високі профілактичні дози НМГ — еноксапарин 4000 анти-Ха MO (40 мг; 0,4 мл) двічі на добу для пацієнтів з кліренсом креатиніну >30 мл/хв. Для пацієнтів з кліренсом креатиніну від 15 до 30 мл/хв пропонується використовувати зменшену дозу НМГ — еноксапарин 4000 анти-Ха MO (40 мг; 0,4 мл) один раз на добу. У разі вираженої ниркової дисфункції (кліренс креатинину <15 мл/хв) слід розглянути питання про застосування нефракціонованого гепарину (НФГ) 5000 ОД підшкірно 2-3 рази на добу.
Дозування інших низькомолекулярних гепаринів, які зареєстровані в Україні, а саме надропарину, далтепарину та беміпарину, слід визначати відповідно до інструкції для медичного застосування.
Рекомендується обмежувати терапевтичну антикоагулянтну терапію пацієнтам із попереднім показанням до неї або пацієнтам із венозною тромбоемболією. Терапевтична антикоагулянтна терапія у пацієнтів із COVID-19 може бути пов’язана з покращенням результатів у окремих тяжкохворих пацієнтів, особливо у пацієнтів, що знаходяться на ШВЛ, але ця інформація повинна бути зважена із ризиками кровотечі. Тому рекомендується обмежити використання терапевтичної антикоагулянтної терапії у пацієнтів без чітких показань.
У пацієнтів з високим ризиком кровотечі (наприклад, при низькому рівні тромбоцитів, недавніх великих кровотечах, гемодіалізі тощо) ризики та переваги тромбопрофілактики слід зважувати в індивідуальному порядку.
Протипоказання до медикаментозної профілактики венозної тромбоемболії:
У випадку протипоказань до медикаментозної профілактики венозної тромбоемболії, слід застосовувати механічні заходи профілактики (переміжна пневматична компресія нижніх кінцівок)
кількість тромбоцитів <50х109/л;
високий ризик кровотечі;
травма з високим ризиком кровотечі;
активна кровотеча;
гепарин-індукована тромбоцитопенія;
геморагічний інсульт;
гострий бактеріальний ендокардит;
нестабільна артеріальна гіпертензія: систолічний тиск вище за 180 або діастолічний тиск вище 110 мм рт.ст.;
печінкова недостатність.
Режим антикоагулянтної терапії для лікування венозної тромбоемболії, пов’язаної з COVID-19:
Пацієнтам, у яких розвивається венозна тромбоемболія під час госпіталізації з діагнозом COVID-19, рекомендується лікування терапевтичними дозами низькомолекулярних гепаринів (100 МО анти-Ха/кг двічі на добу). У пацієнтів з кліренсом креатиніну (КК) <30 мл/хв слід враховувати терапевтичну регульовану дозу низькомолекулярних гепаринів. Пацієнтам з КК <15 мл/хв рекомендується використовувати нефракціонованого гепарину (НФГ), якщо є достатній досвід його застосування.
D-димер
Не рекомендується регулярно адаптувати режим антикоагулянтної терапії на основі рівнів D-димеру, оскільки результати можуть змінюватися залежно від використовуваного аналізу. Однак підвищення рівня D-димеру може вказувати на розвиток венозної тромбоемболії і може коригувати рішення стосовно проведення візуалізації венозної тромбоемболії.
Скринінг на венозну тромбоемболію
систематичний скринінг на венозні тромбоемболії у пацієнтів із COVID-19 не рекомендується, але слід підвищити рівень обізнаності щодо можливого розвитку венозної тромбоемболії під час госпіталізації (звертайте увагу на такі клінічні ознаки, як припухлість нижньої кінцівки, гіпоксемія, непропорційна дихальному стану, гостра правошлуночкова недостатність або розширення правого шлуночка за даними ультразвукового дослідження, проблеми з катетером тощо), судоми у нижніх кінцівках (особливо вночі можуть бути внаслідок тромбозу глибоких вен).
візуалізація повинна бути виконана у всіх випадках з підозрою на венозну тромбоемболію. У разі клінічно подібного, але непідтвердженого діагнозу, антикоагулянтна терапія може розглядатися, особливо в відділенні інтенсивної терапії.
Моніторинг анти-Xa
Не рекомендується проводити систематичний моніторинг антикоагулянтної терапії за допомогою визначення рівнів анти-Xa (окрім випадків застосування низькомолекулярних гепаринів в лікувальних дозах). За можливості пропонується провести визначення анти-Xa при підозрі на накопичення низькомолекулярних гепаринів (і, відповідно, при підвищеному ризику виникнення кровотечі) за таких обставин: у пацієнтів з низькою або надмірною вагою тіла (індекс маси тіла <18 або індекс маси тіла >30 кг/м2) або нирковою недостатністю (зниження КК <60 мл/хв) або у пацієнтів з геморагічним діатезом.
Антикоагулянтна терапія після виписки із закладу охорони здоров’я
Рекомендовано продовжувати антикоагулянтну терапію після виписки із закладу охорони здоров’я:
у пацієнтів з попередніми показаннями до терапевтичної антикоагулянтної терапії рекомендується повернутися до початкової пероральної антикоагулянтної терапії і режиму її застосування;
пацієнтам, у яких розвинулася венозна тромбоемболія в період госпіталізації, рекомендується продовжувати терапію низькомолекулярними гепаринами під амбулаторним контролем. Перехід на оральну терапію, наприклад прямі пероральні антикоагулянти (DOAC) можна розглядати тільки у окремих пацієнтів, які знаходяться в задовільному загальному стані і у яких більше немає симптомів COVID-19. Тривалість терапевтичної антикоагулянтної терапії повинна становити не менше трьох місяців (зазвичай);
у пацієнтів без попередніх показань до терапевтичної антикоагулянтної терапії, які отримували тромбопрофілактику під час госпіталізації, пропонується продовжити тромбопрофілактику в дозі (для еноксапарину) 4000 анти-Ха MO один раз на добу протягом двох тижнів. Якщо присутні додаткові чинники ризику для венозних тромбозів та емболій (тобто перебування у відділенні інтенсивної терапії, тромбофілія в анамнезі, ожиріння, куріння, використання високих доз естрогену, іммобілізація, серцева недостатність, дихальна недостатність, вік >70 років, активний перебіг раку, особистий або сімейний анамнез венозної тромбоемболії та/або серйозна операція за останні 3 місяці) пропонується розширена тромбопрофілактика протягом 4-6 тижнів після виписки. Це продовження тромбопрофілактики слід обговорювати відповідно до балансу ризик-користь (ризик кровотечі та інші фактори ризику).
Щоб обмежити контакт з працівниками охорони здоров’я, коли пацієнти повертаються додому, можна розглянути можливість переходу з низькомолекулярних гепаринів на прямі пероральні антикоагулянти (DOAC), якщо пацієнт потребує терапевтичної антикоагулянтної терапії, пероральний прийом можливий і не має порушення функції нирок (ШКФ>15 мл/хв/1,73м2).
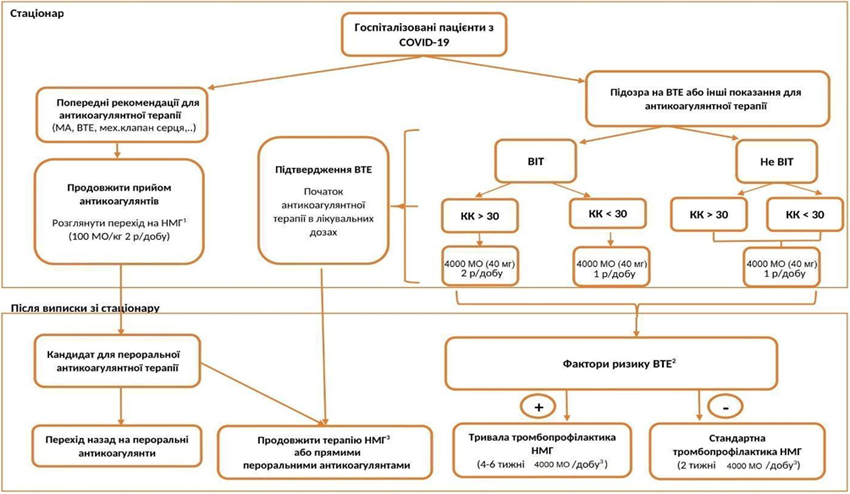
(1) розгляньте можливість переходу на НМГ при таких умовах: тяжкохворий пацієнт, симптоми зі сторони ШКТ, заплановані інвазивні процедури, нестабільний МНВ та/або наявність взаємодії лікарських препаратів;
(2) перебування в стаціонарному відділенні, тромбофілія, ожиріння, іммобілізація, серцева недостатність, дихальна недостатність, вік >70 років, особистий або сімейний анамнез венозної тромбоемболії, активний перебіг раку та/або велика хірургічна операція за останні 3 місяці;
(3) якщо можливо (прихильність, відповідальний прийом пероральних препаратів тощо), розгляньте лікування прямими пероральними антикоагулянтами або самостійне введення низькомолекулярних гепаринів.
Скорочення:
МА — миготлива аритмія (фібриляція передсердь);
ВТЕ — венозна тромбоемболія;
ВIТ — відділення інтенсивної терапії;
КК — кліренс креатиніну;
НМГ — низькомолекулярні гепарини;
ШКТ — шлунково-кишковий тракт;
МНВ — міжнародне нормалізоване відношення.
*Примітка: дозування інших НМГ надропарин, далтепарин та беміпарин, які зареєстровані в Україні, слід визначати відповідно до інструкції для медичного застосування.
2) Антикоагулянтна терапія у негоспіталізованих пацієнтів з COVID-19
Дане призначення є корисним для більшості пацієнтів, проте у пацієнтів з високим ризиком кровотечі (наприклад, при низькому рівні тромбоцитів, недавні великі кровотечі, діаліз тощо) ризики та переваги тромбопрофілактики слід зважувати в індивідуальному порядку.
Загальні положення
Якщо стан пацієнта дозволяє, слід стимулювати розширення активності для зниження ризику венозної тромбоемболії;
знати про ознаки та симптоми венозної тромбоемболії;
у разі підозри на венозну тромбоемболію пацієнт повинен бути направлений на відповідне діагностичне тестування. У період очікування результатів діагностичного тестування можна починати терапевтичну антикоагулянтну терапію, якщо клінічна підозра є великою, а ризик кровотечі — низьким;
якщо низькомолекулярні гепарини потрібно приймати вдома, слід заохочувати самостійне його застосування пацієнтами, щоб уникнути контакту з працівниками охорони здоров’я.
Пацієнти, які отримують постійну антикоагулянтну терапію:
у всіх випадках антикоагулянтна терапія повинна бути продовжена (якщо це не протипоказано);
у пацієнтів, що постійно приймають антагоністи вітаміну К, рекомендовано не змінювати стандарт медичної допомоги, за умови, що пацієнт може продовжувати пероральний прийом і має стабільне міжнародне нормалізоване відношення (МНВ);
у пацієнтів, що постійно приймають прямі пероральні антикоагулянти або низькомолекулярні гепарини, слід розглядати контроль функції нирок у пацієнтів з супутньою хронічною хворобою нирок або у пацієнтів з високою температурою, шлунково-кишковими симптомами та/або зменшенням дози препарату.
Пацієнти з невстановленою венозною тромбоемболією або іншими показаннями для профілактичної антикоагулянтної терапії:
у пацієнтів з підтвердженою інфекцією SARS-CoV-2, які не мають симптомів або мають незначні симптоми, рекомендовано не проводити профілактичну антикоагулянтну терапію;
тривалість профілактики у негоспіталізованих пацієнтів (якщо постійна антикоагулянтна терапія не потребується) рекомендується протягом 14 днів. Через 14 днів необхідність в пролонгації профілактичного лікування повинна бути переглянута.
Антикоагулянтна терапія під час вагітності та в післяпологовому періоді у жінок з COVID-19
Підкреслюється, що ці вказівки не змінюють стандартного антикоагулянтного режиму під час вагітності та після пологів. Вагітність не змінює загальних рекомендацій.
Негоспіталізовані жінки:
у вагітних з підтвердженою інфекцією SARS-CoV-2/COVID-19 без важких симптомів не застосовувати тромбопрофілактику, якщо не призначено інше;
вагітним з вираженими симптомами COVID-19 (висока температура, іммобілізація тощо) призначається тромбопрофілактика.
Госпіталізовані жінки:
для госпіталізованих безсимптомних пацієнтів із COVID-19 проводиться стандартна оцінка ризику для тромбопрофілактики в акушерстві. Таку оцінку повторюють при необхідності;
для госпіталізованих, які мають симптоматичний перебіг COVID-19, проводиться тромбопрофілактика (якщо вона не протипоказана);
якщо підтверджено венозну тромбоемболію, лікування антикоагулянтами (НМГ під час вагітності) продовжують протягом 6 тижнів після пологів та протягом мінімум 3 місяці;
профілактику венозних тромбоемболій розглядають у породіль з COVID-19 на основі індивідуальної оцінки ризику;
якщо передпологова медикаментозна профілактика не проводилась, післяпологова профілактика не проводиться за відсутності або помірних симптомів, пологи неускладнені та відсутні акушерські показання для післяпологової профілактики венозних тромбоемболій;
якщо проводилась передпологова профілактика у зв’язку з COVID-19, продовжуйте профілактику протягом 14 днів. Через 14 днів потребу в антикоагулянтній терапії слід повторно оцінити відповідно до співвідношення ризик-користь (тяжкості зараження COVID-19 та інших факторів ризику).
Антикоагулянтна терапія при COVID‐19 у дітей
Антикоагулянтна терапія у дітей при лікуванні COVID‐19 має наступні особливості:
всі діти, які госпіталізовані для лікування інфекції SARS-CoV-2, проходять обстеження при поступленні, а потім щоденно на можливість ризику тромбозів;
рекомендується при госпіталізації з наступними моніторингом зробити загальний аналіз крові з підрахунком тромбоцитів, фибриногеном, протромбіновим часом, D-димером;
всім пацієнтам з інфекцією SARS-CoV-2, що мають ризик тромбозу, починати за необхідності профілактику;
рішення про початок тромболітичної терапії у дитини приймається комісійно за участі фахівців з інтенсивної терапії, гематологів та дитячих інфекціоністів;
при наявності показань до тромболітичної терапії рекомендується низькомолекулярний гепарин або нефракційний гепарин, враховуючи наявний досвід по застосуванню препаратів гепарину у дітей;
не рекомендується застосування пероральних антикоагулянтів прямої дії із-за обмежених даних щодо їх застосування у дітей при COVID‐19;
терапевтична антикоагулянтна терапія рекомендується пацієнтам, що отримували її перед госпіталізацією, гемодинамічно нестабільною тромбоемболією легеневої артерії або загрозою тромбозом глибоких вен кінцівок або пацієнтам з підозрою на венозну тромбоемболію;
призначення антикоагулянтів дітям повинно бути персоніфіковане.
Фактори ризику тромбозу у дітей:
тромбофілія або венозна тромбоемболія в анамнезі;
наявність венозної тромбоемболії у родичів першої лінії;
пубертатний вік;
опіки;
активне онкогематологічне захворювання;
ознаки венозного застою або серцевої недостатності;
терапія естрогенами;
активна системна інфекція;
загострення хронічного захворювання;
ожиріння;
сильне зневоднення;
нещодавня операція або травма;
автоімунні захворювання;
антифосфоліпідний синдром;
тривала імобілізація пацієнта (проведення неінвазивної або інвазивної вентиляції легень);
наявність внутрішньовенних катетерів.
- Рання підтримуюча терапія за наявності тяжкої гострої респіраторної інфекції (ТГРІ)
Слід ініціювати кисневу терапію починаючи з 5 л/хв та регулювати швидкість потоку до досягнення цільового рівня SpO2 ≥93% у невагітних дорослих та SpO2 ≥92-95% у вагітних пацієнток. Діти з екстреними ознаками (утруднене чи відсутнє дихання, гострий респіраторний дистрес-синдром, центральний ціаноз, шок, кома або судоми) повинні отримувати кисневу терапію під час реанімаційних заходів до досягнення SpO2 ≥94%; в іншому випадку цільовий SpO2 становить ≥90%. Необхідно використовувати контактні заходи безпеки при роботі із забрудненими кисневими інтерфейсами пацієнтів із COVID-19.
Пацієнтам в тяжкому стані без ознак шоку слід обережно вводити рідини внутрішньовенно (рестриктивна стратегія інфузійної терапії), оскільки швидке введення рідини може погіршити оксигенацію, особливо в умовах обмеженого доступу до механічної вентиляції.
- Протимікробна терапія бактеріальної ко-інфекції у пацієнтів з COVID-19
Протимікробні препарати не діють на вірус, тому протимікробна терапія повинна застосовуватися у хворих з COVID-19 тільки за наявності підтвердженої бактеріальної ко-інфекції (тобто після отримання результатів позитивного бактеріологічного аналізу крові та/або мокротиння). Але враховуючи те, що результатів аналізу треба чекати кілька днів, антибіотики, за певних показань, можуть призначатися емпірично.
Показанням до емпіричної протимікробної терапії у хворих з COVID-19 є приєднання бактеріальної ко-інфекції (бактеріальна пневмонія, сепсис, септичний шок, інфекція сечовивідних шляхів тощо). Бактеріальна ко-інфекція спостерігається менш ніж у 10% пацієнтів з COVID-19. Пацієнти, які перебувають в палатах інтенсивної терапії, мають вищу ймовірність бактеріальної інфекції порівняно з пацієнтами в інших відділеннях.
Варто зауважити, що недоцільне застосування протимікробних препаратів може призвести до розвитку бактеріальної резистентності та інфекції Clostridioides difficile.
Рекомендовано:
1) при підозрі чи підтвердженій інфекції COVID-19 з легким перебігом не призначати антибіотики в лікувальних або профілактичних цілях. В переважній більшості випадків призначення антибактеріальних препаратів амбулаторним пацієнтам є недоцільним;
2) при підозрі чи підтвердженій інфекції COVID-19 із середньотяжким перебігом не призначати антибіотики без наявності клінічної підозри на бактеріальну інфекцію;
3) при підозрі чи підтвердженій інфекції COVID-19 з тяжким перебігом призначати антибактеріальні препарати в якості емпіричної терапії проти всіх можливих патогенів на підставі клінічного діагнозу (наприклад, негоспітальна або госпітальна пневмонія), епідеміологічних даних та регіональних/місцевих даних щодо бактеріальної резистентності.
Пацієнтам в тяжкому стані слід починати емпіричну протимікробну терапію з урахуванням всіх ймовірних збудників якомога швидше (по можливості протягом 1 години від встановлення сепсису та протягом 4 годин від встановлення діагнозу бактеріальна пневмонія).
При встановленні діагнозу вторинної бактеріальної пневмонії слід звертати увагу на: погіршення загального стану, лихоманку, появу гнійного мокротиння (може бути запізнілим симптомом). З лабораторних показників найбільш інформативним є рівень прокальцитоніну в крові, якщо він нормальний, показання до антибіотикотерапії, як правило, відсутні. Менш інформативними є такі показники як лейкоцитоз та зсув лейкоцитарної формули вліво. Для встановлення діагнозу бактеріальної пневмонії також застосовують бронхоскопію.
Протимікробну терапію слід коригувати на основі результатів мікробіологічних досліджень і клініко-лабораторних даних (наприклад, рівень прокальцитоніну в крові). Ефективність протимікробної терапії слід оцінювати щодня для своєчасного прийняття рішення про деескалацію.
Емпіричну протимікробну терапію слід скорочувати на підставі результатів мікробіологічного дослідження та клінічної оцінки. Регулярно переглядайте можливість переходу з внутрішньовенного на пероральний шлях введення та забезпечуйте таргетне лікування на основі результатів мікробіологічного аналізу.
Тривалість емпіричної протимікробної терапії повинна бути настільки короткою, наскільки це можливо; як правило, 3-5 діб з наступним призначенням цілеспрямованої антибактеріальної терапії після отримання результатів бактеріологічного дослідження.
Таблиця 4. Протимікробні препарати для дорослих пацієнтів
| Показання | Емпірична протимікробна терапія |
| Позалікарняна бактеріальна пневмонія | Легкий перебіг:
Монотерапія захищеними пеніцилінами (амоксицилін/клавуланат, ампіцилін/сульбактам) АБО макролідами (азитроміцин, кларитроміцин) АБО цефалоспоринами ІІ покоління (цефуроксим) Середньотяжкий перебіг: Амоксицилін/клавуланат ПЛЮС макроліди (азитроміцин або кларитроміцин) Цефалоспорини ІІ-ІІІ покоління (цефуроксим, цефтріаксон, цефотаксим, цефтазидим, цефіксим, цефоперазон, цефподоксим) ПЛЮС макроліди (азитроміцин або кларитроміцин) У випадку алергії на бета-лактами: Респіраторні фторхінолони (левофлоксацин або моксифлоксацин) Тяжкий перебіг: Цефалоспорини ІІІ покоління (цефтріаксон, цефотаксим, цефтазидим, цефіксим, цефоперазон, цефподоксим) ПЛЮС макроліди (азитроміцин або кларитроміцин) Респіраторні фторхінолони (левофлоксацин або моксифлоксацин) як монотерапія або в комбінації з цефалоспоринами ІІІ покоління. За необхідності розгляньте захищені цефалоспорини (цефоперазон/сульбактам, цефтріаксон/сульбактам, цефтріаксон/тазобактам, цефотаксим/сульбактам). Застереження при застосуванні Під час терапії фторхінолонами існує підвищений ризик розвитку тендиніту та розриву сухожиль, зокрема, у пацієнтів літнього віку, пацієнтів із порушенням функції нирок, пацієнтів із трансплантацією органів та пацієнтів, які одночасно отримують кортикостероїди. Тому слід уникати одночасного застосування кортикостероїдів. При перших симптомах тендиніту (наприклад, хворобливий набряк, запалення) пацієнтам слід припинити лікування фторхінолонами, забезпечити спокій ураженій (-им) кінцівці (-кам) та негайно звернутися до лікаря для отримання відповідного лікування (наприклад накладення шини) ураженого сухожилля. Кортикостероїди не слід застосовувати, якщо з’являються ознаки тендинопатії. У пацієнтів, які отримували пероральні антикоагулянти у поєднанні з антибактеріальними препаратами, в тому числі з фторхінолонами, макролідами та деякими цефалоспоринами, відзначалися численні випадки підвищення антикоагулянтної активності. Факторами ризику є інфекційні захворювання (і супутній запальний процес), вік та загальний стан пацієнта. У зв’язку з цими обставинами важко оцінити, чи спричиняє інфікування або лікування відхилення показника міжнародного нормалізованого відношення (МНВ). Як застережний захід можливий частіший моніторинг МНВ. У разі необхідності слід провести належне коригування дози перорального коагулянта. |
| Нозокоміальна пневмонія | Рання госпітальна пневмонія:
Цефалоспорини ІІІ покоління (цефтріаксон, цефотаксим, цефтазидим, цефіксим, цефоперазон, цефподоксим) ПЛЮС макроліди (азитроміцин або кларитроміцин) Респіраторні фторхінолони (левофлоксацин або моксифлоксацин) як монотерапія або в комбінації з цефалоспоринами ІІІ покоління. Пізня госпітальна пневмонія: При пізній госпітальній пневмонії, якщо антибіотики призначаються емпірично, перш за все необхідно враховувати епідемічну ситуацію у відділенні (яка мікрофлора переважає, та до яких антибіотиків вона чутлива). Необхідно враховувати результати бактеріоскопії (Грам+, Грам-). Цефалоспорини ІІІ покоління (цефтріаксон, цефотаксим, цефтазидим, цефіксим, цефоперазон, цефподоксим) ПЛЮС макроліди (азитроміцин або кларитроміцин) Респіраторні фторхінолони (левофлоксацин або моксифлоксацин) як монотерапія або в комбінації з цефалоспоринами ІІІ покоління. За необхідності розгляньте захищені цефалоспорини (цефоперазон/сульбактам, цефтріаксон/сульбактам, цефтріаксон/тазобактам, цефотаксим/сульбактам) АБО піперацилін/тазобактам. За наявності полірезистентної мікрофлори, необхідно застосовувати 2, або навіть 3 антибактеріальних препарати, карбапенеми (меропенем) або тайгециклін, особливо за умови тяжкого перебігу хвороби. За умови поширення грампозитивної полірезистентної мікрофлори (MRSA) слід призначати ванкоміцин або лінезолід. Карбапенеми слід використовувати емпірично тільки у відділеннях інтенсивної терапії (за рідкісним виключенням — в інших відділеннях, виключно комісійно та з обґрунтуванням) у хворих з тяжким перебігом захворювання. Не слід емпірично застосовувати коломіцин, внутрішньовенний фосфоміцин. Регулярно необхідно оцінювати можливість зменшення інтенсивності протимікробної терапії, тобто переходити на антибіотики менш широкого спектру, а також враховувати можливість переключення з внутрішньовенного на пероральний шлях введення протимікробного засобу. |
Протимікробна терапія бактеріальної ко-інфекції у дітей
Не існує прямих доказів, що підтверджують ефективність протимікробних препаратів у пацієнтів дитячого віку з COVID-19. Не рекомендується застосовувати протимікробні засоби у детей з COVID-19, коли немає підтвердження наявності бактеріальної ко-інфекції.
Дітям, які повністю імунізовані кон’югованими вакцинами проти Haemophilus influenzae типу b та Streptococcus pneumoniae, призначають ампіцилін (150-200 мг/кг/добу на 4 введення або пеніцилін 200000-250000 МО/кг/добу у 4-6 введень); альтернативою може бути призначення цефтриаксону (50-100 мг/кг/добу у 1-2 введення) або цефотаксиму (150 мг/кг/добу у 3 введення); додавання ванкоміцину (40-60 мг/кг/добу у 3-4 введення) або кліндаміцину (40 мг/кг/добу у 3-4 введення при підозрі на Methicillin-resistant Staphylococcus aureus (MRSA).
Не повністю імунізовані діти проти Haemophilus influenzae типу b та Streptococcus pneumoniae в якості стартової емпіричної терапії показано застосування цефтриаксону або цефотаксиму; додавання ванкоміцину або кліндаміцину при підозрі на Methicillin-resistant Staphylococcus aureus (MRSA) у відповідних дозах.
При підозрі на ко-інфекцію атиповими збудниками (мікоплазма, хламідія призначається азитроміцин внутрішньовенно (10 мг/кг/добу у 1-2 введення) при тяжкій пневмонії; при нетяжкій пневмонії — перорально (10 мг/кг/добу в перший день, 2-5 день — 5 мг/кг/добу у 1 введення).
При сепсисі призначають цефалоспорини ІІІ покоління внутрішньовенно (цефотаксим 50 мг/кг/добу кожні 6 годин, максимум 2 г разова доза або 8 г на добу) або цефтріаксон внутрішньовенно (75 мг/кг/разова доза) кожні 12-24 годин максимум 4 г/добу) з додаванням ванкоміцину внутрішньовенно (15 мг/кг/кожні 6 годин, максимум 500 мг/разова доза) при тяжкому перебігу захворювання.
У дітей без супутніх захворювань можливе призначення антибіотиків у наступних випадках:
тяжкий стан при госпіталізації;
наявність відомого вогнища інфекції, підтвердженого бактеріологічними дослідженнями (посів крові, сечі, спинномозкової рідини тощо);
підозра на приєднання бактеріальної інфекції (підвищення С-реактивного білку крові, нейтрофільоз в загальному аналізі крові та інші маркери запалення);
виявлені на рентгенограмі грудної клітки зміни, які можуть вказувати на бактеріальне ураження дихальних шляхів;
наявність клінічних ознак сепсису.
Антибіотикопрофілактика у пацієнтів з COVID-19
Антибіотикопрофілактику не слід проводити у хворих з COVID-19, виключенням можуть бути хворі з тяжкими супутніми захворюваннями: декомпенсований цукровий діабет, імуносупресія та імунодефіцит, та у хворих, що перебувають на штучній вентиляції легенів.
- Гострий респіраторний дистрес-синдром і гіпоксемічна дихальна недостатність у хворих на COVID-19
У хворого на COVID-19 може продовжуватися порушення дихання або гіпоксемія, навіть коли кисень подається через маску для обличчя з резервуарним мішком (швидкість потоку 10-15 л/хв, що, як правило, є мінімальним потоком, необхідним для підтримки інфляції мішка; FiO2 0,60-0,95). Гіпоксемічна дихальна недостатність при гострому респіраторному дистрес-синдромі (ГРДС) зазвичай є наслідком невідповідності внутрішньолегеневої вентиляції та перфузії або шунту і зазвичай потребує механічної вентиляції.
Подача кисню через ніс з високим потоком (НКВП) або неінвазивна вентиляція (НІВ) застосовується лише у деяких пацієнтів з гіпоксемічною дихальною недостатністю. Пацієнти, які отримували терапію НІВ, мають високий ризик неефективності лікування. Пацієнтів, які отримували НКВП або НІВ слід ретельно спостерігати стосовно погіршення клінічного стану.
Системи НКВП можуть подавати 60 л/хв потоку газу і FiO2 до 1,0; педіатричні схеми зазвичай працюють лише до 15 л/хв, і багатьом дітям потрібен контур для дорослих, щоб забезпечити достатній потік. Порівняно зі стандартною терапією киснем, НКВП зменшує потребу в інтубації. Пацієнти з гіперкапнією (загострення обструктивної хвороби легенів, кардіогенний набряк легень), гемодинамічною нестабільністю, поліорганною недостатністю або порушенням психічного стану зазвичай не отримують НКВП, хоча нові дані припускають, що НКВП може бути безпечним для пацієнтів із легкою та помірною гіперкапнією. Пацієнти, які отримують НКВП, повинні знаходитись у контрольованих умовах з досвідченим медичним персоналом, здатним до ендотрахеальної інтубації, якщо стан пацієнта гостро погіршиться або не покращиться після короткого випробування (близько однієї години). При цьому слід враховувати, що доказових рекомендацій щодо НКВП не існує, а повідомлення про НКВП у пацієнтів з близькосхідним коронавірусним респіраторним синдромом обмежені.
Пацієнти, які отримують НІВ, повинні знаходитись у контрольованих умовах та з досвідченим персоналом, здатним до ендотрахеальної інтубації, якщо стан пацієнта гостро погіршиться або не покращиться після короткого випробування (близько однієї години). Пацієнти з гемодинамічною нестабільністю, поліорганною недостатністю або порушенням психічного стану не повинні отримувати НІВ. Останні публікації припускають, що новіші системи НКВП та НІВ з герметичним інтерфейсом не створюють широкої дисперсії повітря, що видихається, і тому вони повинні бути пов’язані з низьким ризиком передавання інфекції повітрям.
Інтубація повинна проводитися навченим та досвідченим лікарем із дотримання повітряних заходів безпеки. Пацієнти з ГРДС, особливо маленькі діти або ті, хто страждає ожирінням, або вагітні, можуть мати швидкі втрати кислотно-основного балансу під час інтубації.
Критерії для переходу на штучну вентиляцію легень:
показаннями для інтубації та переводу на ШВЛ є рефрактерна до НІВ або НКВП гіпоксемія SpO2 менше 85%, порушення свідомості, психомоторне збудження, тахіпное більше 45 дихань/хвилину із залученням допоміжних м’язів вдоху.
Попередню оксигенацію 100% FiO2 протягом п’яти хвилин проводять за допомогою маски для обличчя з мішком з резервуаром, клапанною маскою, НКВП або НІВ.
Швидка інтубація є доцільною після оцінки дихальних шляхів, яка не виявляє ознак утрудненої інтубації.
Механічну вентиляцію у дорослих пацієнтів із дихальною недостатністю, слід здійснювати використовуючи менший об’єм вдиху (4–8 мл/кг ідеальної маси тіла (PBW) та нижчий тиск вдиху (плато тиск < 30 см H2O), ПТКВ 8-12 см водяного стовпчика. Початковий об’єм вдиху становить 6 мл/кг PBW; об’єм вдиху до 8 мл/кг PBW дозволений, якщо виникають небажані побічні ефекти (наприклад, дисинхронія, pH <7,15).
Гіперкапнія дозволена, якщо досягається мета pH 7,30-7,45. Для забезпечення синхронізації з апаратом штучної вентиляції легень і досягнення цільових об’ємних показників може знадобитися застосування глибокої седації.
Пацієнтам із вираженим ГРДС рекомендується вентиляція легень у положенні на животі протягом >12 годин на день змінюючи положення тіла кожні 3-4 години. Застосування вентиляції у положенні на животі рекомендується для дорослих та дітей з тяжким ГРДС, але безпечне її виконання можливе виключно за наявності необхідних людських ресурсів та досвіду.
Для хворих на ГРДС без гіпоперфузії тканин використовується поміркована рестриктивна стратегія внутрішньовенних інфузій, головний ефект якої полягає у скороченні тривалості вентиляції.
У пацієнтів із помірним та тяжким ГРДС пропонується вищий PEEP замість нижчого PEEP. Титрування PEEP вимагає врахування переваг (зменшення ателектазів та поліпшення стану альвеол) проти ризиків (кінцеве перенапруження вдиху, що призводить до ураження легень та більш високого опору легеневих судин). Титруванням PEEP на основі FiO2, необхідного для підтримання SpO2, слід проводити за доступними таблицями.
Моніторинг пацієнтів здійснюється з метою виявлення осіб, які реагують на первісне застосування вищого PEEP або іншого протоколу рекрутмент маневру, та пропонується припинити ці втручання у нереагуючих осіб.
У пацієнтів із середньотяжким ГРДС (PaO2/FiO2<150) нервово-м’язову блокаду шляхом безперервної інфузії не слід застосовувати рутинно. Постійна нервово-м’язова блокада може бути розглянута у пацієнтів з ГРДС у певних ситуаціях: виражена десинхронізація з респіратором, незважаючи на седацію, таким чином, що обмеження припливного обсягу не може бути надійно досягнуто; за рефрактерної гіпоксемії або гіперкапнії.
Уникайте відключення пацієнта від ШВЛ, що призводить до втрати PEEP та ателектазу. Використовуйте вбудовані катетери для відсмоктування секрету дихальних шляхів і затискання ендотрахеальної трубки, коли потрібно відключення (наприклад, переведення на транспортну вентиляцію).
- Сепсис та септичний шок у хворих на COVID-19
Клінічні ознаки сепсису
Дорослі: дисфункція органів, що загрожує життю, спричинена некерованою відповіддю організму на підозрювану або доведену інфекцію. До ознак дисфункції органів належать: змінений психічний статус, утруднене або швидке дихання, низька киснева сатурація, знижений діурез, швидка ЧСС, слабкий пульс або низький артеріальний тиск, плямистість шкіри або лабораторні свідчення щодо коагулопатії, тромбоцитопенії, ацидозу, високого рівня лактату або гіпербілірубінемії.
Діти: підозрювана або доведена інфекція та критерії синдрому системної запальної відповіді (ССЗВ) у віці ≥2 років, серед яких має бути аномальна температура чи рівень лейкоцитів у крові. Критерії ССЗВ включають в себе: аномальну температуру <36°C або >38,5°C, частоту серцевих скорочень >2 пунктів стандартного відхилення вище норми за віком, або брадикардію, якщо <1 року, частоту дихання > 2 пунктів стандартного відхилення вище норми за віком та аномальну кількість лейкоцитів або > 10% незрілих нейтрофілів.
Клінічні ознаки септичного шоку
Дорослі: персистуюча гіпотензія, незважаючи на поповнення об’єму крові, що циркулює, вимагає використання вазопресорів для підтримки середнього артеріального тиску ≥65 мм рт.ст. і рівню лактату в сироватці крові > 2 ммоль/л.
Діти: будь-який рівень гіпотензії (середній артеріальний тиск <5-го центілю або >2 пунктів стандартного відхилення нижче норми за віком) або дві-три з наступних ознак: змінений психічний стан; тахікардія або брадикардія (ЧСС <90 уд./хв або > 160 уд./хв у немовлят та ЧСС <70 уд./хв або >150 уд./хв у дітей); симптом блідої плями (>2 сек) або слабкий пульс; тахіпное; плямиста або прохолодна шкіра або петехіальні чи пурпурові висипання; підвищений лактат; олігурія; гіпертермія або гіпотермія.
За відсутності можливості визначення лактату використовуйте середній артеріальний тиск (СерАТ) та клінічні ознаки перфузії для діагностики шоку. Стандартна допомога включає раннє розпізнавання та наступні методи лікування протягом однієї години після розпізнавання: антибактеріальна і інфузійна терапія та вазопресори при рефрактерній гіпотензії. Використання центральних венозних та артеріальних катетерів повинно ґрунтуватися на наявності ресурсів та індивідуальних потреб пацієнта.
При інтенсивній терапії септичного шоку дорослим рекомендовано ввести не менше 30 мл/кг ізотонічного кристалоїду протягом перших 3 годин. При інтенсивній терапії дітям септичного шоку рекомендовано ввести 20 мл/кг у вигляді швидкого болюсу та до 40-60 мл/кг у перші години.
Не використовуйте гіпотонічні кристалоїди, крохмалі або желатини для інтенсивної терапії.
Надмірне введення рідини може призвести до об’ємного перевантаження, включаючи дихальну недостатність. Якщо немає реакції на введення рідини і з’являються ознаки перевантаженості об’ємом (наприклад, здуття яремної вени, крепітація при аускультації легень, набряк легень на рентгенівських знімках або гепатомегалія у дітей), то необхідно зменшити або припинити введення рідини. Цей крок є особливо важливим, коли відсутня механічна вентиляція.
Кристалоїди включають звичайний фізіологічний розчин та розчин Рінгера.
Визначте потребу в додаткових болюсних рідинах (250-1000 мл у дорослих або 10-20 мл/кг у дітей) на основі клінічної реакції та покращення перфузійних цілей. Перфузійні цілі включають середній артеріальний тиск (>65 мм.рт.ст. або показники, відповідно віку) у дітей, виділення сечі (> 0,5 мл/кг/год у дорослих, 1 мл/кг/год у дітей) та покращення кольору шкіри, заповнення капілярів, рівень свідомості та лактату. Розгляньте динамічні показники реагування на об’єм, щоб розрахувати об’єм рідини після початкової ресусцитації на основі місцевих ресурсів та досвіду. Ці показники включають пасивне піднімання ніг, оцінку циркулюючого об’єму рідини при серійному вимірюванні або зміни систолічного тиску, пульсового тиску, розміру порожнистої вени, або ударного об’єму у відповідь на зміни внутрішньогрудного тиску під час ШВЛ.
Застосування розчинів ГЕК пов’язане з підвищеним ризиком смерті та гострим ураженням нирок порівняно з кристалоїдами. Ефекти желатинів менш чіткі, але вони дорожчі, ніж кристалоїди. Гіпотонічні (проти ізотонічних) розчини менш ефективні для збільшення внутрішньосудинного об’єму. Рекомендовано використовувати альбумін для ресусцитації, коли пацієнти потребують значної кількості кристалоїдів, але ця умовна рекомендація ґрунтується на доказах низької якості.
Слід використовувати вазопресори, якщо шок зберігається під час або після введення рідини. Початкова ціль для артеріального тиску становить середній артеріальний тиск (СерАТ) ≥ 65 мм.рт.ст. у дорослих та віковий рівень у дітей.
Якщо центральні венозні катетери недоступні, вазопресори можна вводити через периферичну вену, але використовувати вену великого діаметру та ретельно стежити за ознаками екстравазації та локального некрозу тканин. Якщо відбувається екстравазація, припиніть інфузію. Вазопресори також можна вводити через внутрішньокісткові голки.
Якщо ознаки поганої перфузії та серцевої дисфункції зберігаються, незважаючи на досягнення мети середнього артеріального тиску з рідинами та вазопресорами, розгляньте інотроп, такий як добутамін.
Вазопресори (тобто норадреналін, епінефрин, вазопресин та дофамін) найбезпечніше вводити через центральний венозний катетер із суворо контрольованою швидкістю, але також їх можна безпечно вводити через периферичну вену та внутрішньокісткову голку. Часто контролюйте артеріальний тиск і титруйте вазопресор до мінімальної дози, необхідної для підтримки перфузії та запобігання побічних ефектів. Норепінефрин вважається першою лінією у дорослих пацієнтів; Для досягнення мети середнього артеріального тиску можуть бути додані епінефрин або вазопресин. Через ризик виникнення тахіаритмії резервуйте дофамін для окремих пацієнтів з низьким ризиком розвитку тахіаритмії або пацієнтів із брадикардією.
- Використання реконвалесцентної плазми, яка містить нейтралізуючі антитіла класу IgG проти SARS-CoV-2 у високих титрах
Оптимальним є введення плазми на початку захворювання (до появи антитіл), найбільш ефективно — в перші 72 години від появи перших клінічних симптомів.
Реконвалесцентна плазма може бути використана для раннього специфічного лікування COVID-19 лише для пацієнтів, які мають:
лабораторно підтверджений SARS-CoV-2;
тяжкий або критичний перебіг захворювання або мають прогностичні фактори прогресування до тяжкого або критичного стану.
Тяжкий перебіг визначається як один або кілька з наступних факторів:
задишка;
частота дихання ≥30/хв;
насичення крові киснем SaO2 ≤92%;
PaO2/FiO2 <300;
легеневі інфільтрати >50% із їх прогресуванням протягом 24-48 годин.
Критичний перебіг визначається як один або кілька з наступних факторів:
тяжка дихальна недостатність,
септичний шок,
поліорганна недостатність.
Дозування:
разова доза плазми, що підлягає трансфузії, повинна становити 200 мл, але може бути і більшою (до 500 мл), якщо лікар дійде висновку, що трансфузія більшого об’єму є доцільною. Перша доза становить 200 мл, залежно від тяжкості захворювання чи толерантності до вливань можливе повторне введення однієї чи двох доз по 200 мл. Трансфузії можуть проводитися у будь-який період госпіталізації, зокрема у вигляді непослідовних багаторазових доз.
Об’єм плазми, що підлягає трансфузії, повинен базуватися на вазі пацієнта та наявності супутніх захворювань (наприклад, пацієнти із порушенням функцій серця та серцевою недостатністю можуть потребувати меншого об’єму або тривалішого часу трансфузії).
Протипоказання до застосування реконвалесцентної плазми:
перебіг захворювання більше двох тижнів (14 днів);
в анамнезі алергічна реакція на кров або продукти плазми;
встановлений дефіцит IgA (рівень IgA слід перевіряти перед переливанням, оскільки рівень IgA не повинен бути менше нижньої межі норми);
клінічні стани, при яких надходження додаткового внутрішньосудинного об’єму може бути шкідливим для пацієнта (наприклад, активно декомпенсована застійна серцева недостатність).
Потенційні побічні ефекти застосування реконвалесцентної плазми можуть включати:
легка лихоманка;
алергічні реакції, включаючи в рідкісних випадках сироваткову хворобу;
гостре посттрансфузійне ураження легень (ГПТУЛ). З метою уникнення ризику розвитку ГПТУЛ потрібно надавати перевагу використанню плазми, забраної від донорів-чоловіків або донорів-жінок, які ніколи не були вагітними (враховуючи аборти);
потенційний ризик передачі гемоконтактного інфекційного захворювання від донора.
Застосування реконвалесцентної плазми повинно відбуватися в умовах організованого рандомізованого контрольованого клінічного дослідження або протокольного обсерваційного дослідження у всіх випадках, коли це можливо. У випадках, коли це неможливо, слід здійснювати забір та зберігання зразків крові донора і реципієнта (перед лікуванням та після його завершення) для ретроспективного аналізу. Необхідно забезпечити моніторинг результатів пацієнтів, враховуючи клінічні та лабораторні показники безпеки й ефективності.
- Мультисистемний запальний синдром при COVID-19 у дітей та підлітків
Мультисистемний запальний синдром у дітей та підлітків є рідкісним ускладненням коронавірусної хвороби (COVID-19).
Визначення випадку мультисистемного запального синдрому у дітей та підлітків, асоційованого із коронавірусною хворобою (COVID-19):
Особа 0–21 років із лихоманкою ≥38,0°C тривалістю більше 72 годин, лабораторними ознаками запалення*, доказами тяжкості клінічного перебігу захворювання, яке потребує госпіталізації, з мультисистемним ураженням органів (>2) (серцевої, ниркової, дихальної, системи крові, шлунково-кишкової, покривної або нервової)
ТА дві з наступних ознак:
- висип або двосторонній негнійний кон’юнктивіт або ознаки запалення слизово-шкірної оболонки (ротової порожнини, рук або ніг);
- гіпотензія або шок;
- ознаки міокардіальної дисфункції, перикардиту, вальвуліту або коронарних порушень (включаючи результати ЕКГ або підвищення тропоніну/N-кінцевого пропептиду натрійуретичного гормону B-типу (NT-proBNP));
- докази коагулопатії (за прототромбіновим часом (PT), частковим (парціальний) тромбопластиновим часом (PTT), підвищеним рівнем D-димеру);
- гострі шлунково-кишкові проблеми (діарея, блювота або біль у животі).
ТА
Виключення запалення бактеріальної етіології, включаючи бактеріальний сепсис, стафілококовий або стрептококовий синдром токсичного шоку.
ТА
Лабораторне підтвердження COVID-19 (полімеразна ланцюгова реакція з використанням зворотної транскрипції (RT-PCR), тест на антиген або позитивний серологічний тест) або ймовірний контакт з хворими на COVID-19 впродовж останніх 4 тижнів від початку симптомів.
* Лабораторні докази запалення включають, але не обмежуються однією або більше з наступних ознак: підвищений С-реактивний білок, швидкість осідання еритроцитів (ШОЕ), фібриноген, прокальцитонін, D-димер, феритин, лактат дегідрогеназа (ЛДГ) або інтерлейкін 6 (IЛ-6), підвищений рівень нейтрофілів, знижений рівень лімфоцитів та низький рівень альбуміну.
Таблиця 5. Клінічні та лабораторні ознаки для діагностики мультисистемного запального синдрому
| Клінічні ознаки | Лабораторні ознаки |
| У всіх пацієнтів
Стійка лихоманка вище 38,0°C |
У всіх пацієнтів
Підвищений рівень фібриногену Високий рівень С-реактивного білку Високий рівень D-димеру Високий рівень феритину Гіпоальбумінемія Лімфопенія Нейтрофілія у більшості пацієнтів, у деяких пацієнтів можливий нормальний рівень нейтрофілів Підвищена швидкість осідання еритроцитів (ШОЕ) |
| У більшості пацієнтів
Потреба в кисні Гіпотонія |
|
| У деяких пацієнтів
Біль у животі Сплутаність свідомості Кон’юнктивіт Кашель Діарея Головний біль Лімфаденопатія Зміни слизових оболонок Набряк шиї Висип на шкірі Біль у горлі Набряк рук і ніг Синкопе Блювота |
У деяких пацієнтів
Підвищений рівень креатиніну, сечовини (маркери гострого ураження нирок) Анемія Коагулопатія Високий рівень ІЛ-10 (за можливості) Високий рівень ІЛ-6 (за можливості) Нейтрофілія Протеїнурія Підвищений рівень креатинкінази (КК) Підвищений рівень лактатдегідрогенази (ЛДГ) Підвищений рівень тригліцеридів (ТАГ) Підвищений рівень тропоніну Тромбоцитопенія Підвищений рівень трансаміназ (АЛТ, АСТ) Підвищення рівня N-кінцевого пропептиду натрійуретичного гормону B-типу (NT-proBNP) |
Для встановлення мультисистемного запального синдрому у дітей застосовуються наступні інструментальних методи:
ЕКГ та ЕХО серця
Рентгенографія
КТ грудної клітки
Лікування мультисистемного запального синдрому у дітей та підлітків
Пацієнтам з мультисистемним запальним синдромом без симптомів, що загрожують життю, рекомендована підтримуюча терапія та моніторинг клінічного стану без імуномодулюючого лікування.
Імуномодулююче лікування включає:
Перша лінія терапії — імуноглобулін людини нормальний для внутрішньовенного введення в дозі 1-2 г/кг, яка може бути введена як єдина доза або розділена залежно від клінічної картини та серцевої функції. Введення другої дози імуноглобуліну може бути розглянуто у пацієнтів, які не відповіли на введення першої дози. До початку введення імуноглобуліну пацієнтам з шоком слід оцінити серцеву функцію та рідинний баланс. Імуноглобулін слід вводити, коли серцева функція буде відновлена.
Застереження: Внаслідок лікування препаратами імуноглобуліну може виникнути тромбоз. Перед застосуванням препарату слід переконатися у належному рівні гідратації пацієнта. У пацієнтів з ризиком виникнення підвищеної в’язкості слід здійснювати контроль симптомів тромбозу та оцінку в’язкості крові. Ризик виникнення побічних явищ зростає із збільшенням дози та швидкості вливання імуноглобуліну людини нормального для внутрішньовенного введення, особливо при інфузії першої дози.
Друга лінія терапії — розгляньте можливість застосування системних кортикостероїдів (наприклад, метилпреднізолон 2-30 мг/кг/добу) (незалежно від потреби в кисні) у пацієнтів, у яких відсутній ефект через 24 години після введення імуноглобуліну (тахікардія, необхідність вазоактивної підтримки), особливо у дітей з лихоманкою.
Глюкокортикоїди в низьких та середніх дозах можуть розглядатися для лікування мультисистемного запального синдрому. Пульс-терапія глюкокортикоїдами у високих дозах може бути розглянута для лікування пацієнтів із загрожуючими для життя ускладненнями, такими як шок, а особливо, якщо пацієнту потрібні високі або повторні дози інотропів та/або вазопресорів.
Дозування кортикостероїдів має поступово знижуватися впродовж 2-3-тижнів на підставі результати лабораторних аналізів та оцінки стану серця.
При Кавасакі-подібному синдромі існує високий ризик несприятливого перебігу у дітей молодше 12 місяців і дітей з змінами коронарних артерій. У таких випадках внутрішньовенні кортикостероїди можуть бути призначені як варіант першої лінії терапії у поєднанні з внутрішньовенним імуноглобуліном.
Пацієнти, у яких було діагностовано мультисистемний запальний синдром, повинні проходити амбулаторне педіатричне кардіологічне спостереження протягом 6 тижнів після виписки із закладу охорони здоров’я.
Перелік літературних джерел, використаних при розробці клінічного протоколу медичної допомоги:
- World Health Organization (WHO). Off-label use of medicines for COVID-19, 31.03.2020.
- World Health Organization (WHO). Clinical management of COVID-19, 27.05.2020.
- World Health Organization (WHO). Living guidance “Corticosteroids for COVID-19”, 02.09.2020. https://www.who.int/publications/i/item/WHO-2019-nCoV-Corticosteroids-2020.1
- Всесвітня організація охорони здоров’я (ВООЗ). Клінічна допомога при важкій гострій респіраторній інфекції: інструментарій. Адаптовано до COVID-19.
- World Health Organization (WHO). Tackling antimicrobial resistance in the COVID-19 pandemic
https://www.who.int/bulletin/volumes/98/7/20-268573/en/#:~:text=The%20guidance%20does%20not%20recommend,of%20a%20bacterial%20infection%20exist. - European Medicines Agency (EMA) COVID-19: chloroquine and hydroxychloroquine only to be used in clinical trials or emergency use programmes, 01.04.2020.
- European Medicines Agency (EMA) provides recommendations on compassionate use of remdesivir for COVID-19, 03.04.2020.
https://www.ema.europa.eu/en/news/ema-provides-recommendations-compassionate-use-remdesivir-covid-19 - European Medicines Agency (EMA) Summary on compassionate use Remdesivir, 03.04.2020.
- EMA recommends expanding remdesivir compassionate use to patients not on mechanical ventilation, 11.05.2020.
- European Medicines Agency (EMA). First COVID-19 treatment Remdesivir recommended for EU authorisation, 25.06.2020.
- European Medicines Agency (EMA). Summary of product characteristics of Veklury (remdesivir)
- European Medicines Agency (EMA) EU authorities agree new measures to support availability of medicines used in the COVID-19 pandemic, 06.04.2020: https://www.ema.europa.eu/en/news/eu-authorities-agree-new-measures-support-availability-medicines-used-covid-19-pandemic
- European Medicines Agency (EMA) Compassionate use https://www.ema.europa.eu/en/human-regulatory/research-development/compassionate-use
- U.S. Food and Drug Administration (FDA). FDA issued an emergency use authorization for the investigational antiviral drug remdesivir for the treatment of suspected or laboratory-confirmed COVID-19 in adults and children hospitalized with severe disease, 01.05.2020.
- U.S. Food and Drug Administration (FDA). FDA Approves First Treatment for COVID-19 Veklury (remdesivir), 22.10.2020. https://www.accessdata.fda.gov/drugsatfda_docs/label/2020/214787Orig1s000lbl.pdf
- U.S. Food and Drug Administration (FDA). Fact sheet for health care providers emergency use authorization (EUA) of remdesivir (GS-5734™)
https://www.fda.gov/media/137566/download - U.S. Food and Drug Administration (FDA) Emergency Use Authorization (EUA) of chloroquine phosphate and hydroxychloroquine sulfate for treatment of COVID-19, 28.03.2020.
- U.S. Food and Drug Administration (FDA). FDA Revokes Emergency Use Authorization for Chloroquine and Hydroxychloroquine, 15.06.2020.
- U.S. Food and Drug Administration (FDA) Expanded Access.
- U.S. Food and Drug Administration (FDA). FDA Warns of Newly Discovered Potential Drug Interaction That May Reduce Effectiveness of a COVID-19 Treatment Authorized for Emergency Use (co-administration of remdesivir and chloroquine phosphate or hydroxychloroquine sulfate is not recommended), 15.06.2020
- U.S. Food and Drug Administration (FDA). Expanded Access to Convalescent Plasma for the Treatment of Patients with COVID-19, 03.08.2020
https://www.uscovidplasma.org/-/media/kcms/gbs/patient-consumer/documents/2020/05/27/21/23/covid-19-plasma-eap.pdf - U.S. Department of Health and Human Services. Coronavirus Disease 2019 (COVID-19). Treatment Guidelines
https://files.covid19treatmentguidelines.nih.gov/guidelines/covid19treatmentguidelines.pdf - Interim clinical guidance for adults with suspected or confirmed COVID- 19 in Belgium
- Recommandations pour le traitement des enfants atteints de COVID-19 Belgian Pediatric Covid-19 Task Force (Adaptation du protocole original de la KULeuven http://gbs-vbs.org/fileadmin/user_upload/Unions/PED/Belg_Recomm_COVID_ped_31mar_FR.pdf.
- French legal order. Decree No. 2020-314 of March 25, 2020 supplementing Decree No. 2020-293 of March 23, 2020 prescribing the general measures necessary to deal with the COVID-19 epidemic in the context of the state of health emergency.
- World Health Organization (WHO). Targeted Update: Safety and efficacy of hydroxychloroquine or chloroquine for treatment of COVID-19, 17.06.2020
- World Health Organization (WHO). Hydroxychloroquine (HCQ) arm of the Solidarity Trial to find an effective COVID-19 treatment was being stopped, 17.06.2020:
- Centers for Disease Control and Prevention (CDC) Interim Clinical Guidance for Management of Patients with Confirmed Coronavirus Disease (COVID-19).
- CDC Information for Clinicians on Therapeutic Options for COVID-19 Patients.
- U.S. National Institutes of Health. Coronavirus Disease 2019 (COVID-19) Treatment Guidelines
- Infectious Diseases Society of America. Guidelines on the Treatment and Management of Patients with COVID-19.
- Polish Association of Epidemiologists and Infectiologists. Management of SARS-CoV-2 infection: recommendations of the Polish Association of Epidemiologists and Infectiologists. Annex no. 2 as of October 13, 2020
https://www.mp.pl/paim/issue/article/15658 - Austrian Society for Internistic and General Intensive Care Medicine and Emergency Medicine, ÖGARI). ICU Therapy guideline for the treatment of patients with a SARS CoV2 infection.
- Сhina National Health Commission. Diagnosis and Treatment Protocol for Novel Coronavirus Pneumonia (Trial Version 7).
- Chinese Centre for Disease Control and Prevention. Diagnosis and treatment. COVID-19 Prevention and Control.
- Circolare del ministero con raccomandazioni per persone immunodepresse: Raccomandazioni per la gestione dei pazienti immunodepressi residenti nel nostro Paese in corso di emergenza da COVID-19.
- Lietuvos Respublikos sveikatos apsaugos ministro 2020 m. kovo 17 d. įsakymu Nr. V-383: SUAUGUSIŲJŲ COVID-19 LIGOS (KORONAVIRUSO INFEKCIJOS) DIAGNOSTIKOS IR GYDYMO TVARKOS APRAŠAS)
- Protocole pour la prise en charge de Patients ayant une infection COVID-19 confirmée ou suspectée, CONSEIL SUPERIEUR DES MALADIES INFECTIEUSES
- De Stichting Werkgroep Antibiotica Beleid (SWAB). Medicamenteuze behandelopties bij patiënten met COVID-19 (infecties met SARS-CoV-2), De Stichting Werkgroep Antibiotica Beleid
- Agencia Española de Medicamentos y Productos Sanitarios (AEMPS). Tratamientos disponibles para el manejo de la infección respiratoria por SARS-CoV-2
- National Public Health Organization (NPHO), Ministry of Health of Greece. Αντιιϊκά φάρμακα και θεραπεία ασθενών με λοίμωξη από το νέο κορωνοϊό SARS-CoV-2. https://eody.gov.gr/wp-content/uploads/2020/03/covid-19-odigies-therapeias.pdf
- The First Affiliated Hospital, Zhejiang University School of Medicine. Handbook of COVID-19 Prevention and Treatment, 2020:
- Surviving Sepsis Campaign: Guidelines on the Management of Critically Ill Adults with Coronavirus Disease 2019 (COVID-19).
- Ministry of Health, labour and Welfare of Japan. Clinical Management of Patients with COVID-19. A guide for front-line healthcare workers (Version 2.1).
- Cao B, Wang Y, Wen D, Liu W, Wang J, Fan G, et al. A trial of Lopinavir-ritonavir in adults hospitalized with severe Covid-19. N Engl J Med. 2020. .
- Goldman JD, Lye DCB, Hui DS, Marks KM, Bruno R, Montejano R, et al. Remdesivir for 5 or 10 days in patients with severe Covid-19. N Engl J Med. (2020). doi: 10.1056/NEJMoa2015301.
- Wang Y, Zhang D, Du G, et al. Remdesivir in adults with severe COVID-19: a randomised, double-blind, placebo-controlled, multicentre trial. Lancet (2020);395:1569-1578.
- J.H. Beigel, K.M. Tomashek, L.E. Dodd, A.K. Mehta, B.S. Zingman, A.C. Kalil, et al. Remdesivir for the treatment of covid-19—preliminary report. N Engl J Med (2020)
- Statement from the Chief Investigators of the Randomised Evaluation of COVid-19 thERapY (RECOVERY) Trial on lopinavir-ritonavir, 29.06.2020
- Statement from the Chief Investigators of the Randomised Evaluation of COVid-19 thERapY (RECOVERY) Trial on hydroxychloroquine, 5.06.2020
https://www.recoverytrial.net/files/hcq-recovery-statement-050620-final-002.pdf - RETRACTED: Hydroxychloroquine or chloroquine with or without a macrolide for treatment of COVID-19: a multinational registry analysis
- Cai, Q. et al. Experimental treatment with Favipiravir for COVID‐19: an open‐label control study. Engineering.
- Yohei D et al. Preliminary Report of the Favipiravir Observational Study in Japan http://www.kansensho.or.jp/uploads/files/topics/2019ncov/covid19_casereport_en_200529.pdf
- Uno studio randomizzato multicentrico in aperto per valutare l’efficacia della somministrazione precoce del Tocilizumab (TCZ) in pazienti affetti da polmonite da COVID-19, 17.06.2020
- American Society of Health-System Pharmacists (ASFP). Assessment of Evidence for COVID-19-Related Treatments
https://www.ashp.org/-/media/assets/pharmacy-practice/resource-centers/Coronavirus/docs/ASHP-COVID-19-Evidence-Table.ashx - Interactions with Experimental COVID-19 Therapies
- Belgian Society on Thrombosis and Haemostasis (BSTH). Anticoagulation management in COVID-19 positive patients BSTH consensus guideline
- Brigham and Women’s Hospital COVID-19 Clinical Guidelines. Thrombotic Disease.
- COVID‐19 anticoagulation recommendations in children, 18.06.2020
- Thromboembolism and anticoagulant therapy during the COVID-19 pandemic: interim clinical guidance from the anticoagulation forum, 21.05.2020
- Groupe d’intérêt en Hémostase Périopératoire (GIHP) and the Groupe Français d’études sur l’Hémostase et la Thrombose (GFHT). Prevention of thrombotic risk in hospitalized patients with COVID-19 and hemostasis monitoring, 19.06.2020
- Rawson T. et al. Bacterial and fungal co-infection in individuals with coronavirus: A rapid review to support COVID-19 antimicrobial prescribing, 02.05.2020
- National Institute for Health and Care Excellence (NICE). COVID-19 rapid guideline: antibiotics for pneumonia in adults in hospital, 01.05.2020
- British Paediatric Society. Guidance for the clinical management of children admitted to hospital with suspected COVID-19
https://www.rcpch.ac.uk/sites/default/files/2020-03/bprs_management_of_children_admitted_to_hospital_with_covid19_-_20200319.pdf - Efficacy and safety of antibiotic agents in children with COVID-19: a rapid review, 08.05.2020
- The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America
- The acute management of paediatric coronavirus disease 2019 (COVID-19), 20.04.2020
- Coronavirus disease 2019 (COVID-19): Management in children, 14.09.2020
- HSE Interim Guidance for the use of Tocilizumab in the Management of Patients who have Severe COVID-19 with Suspected Hyperinflammation, 02.09.2020
- HSE Interim Guidance for the Use of Antiviral Therapy in the Clinical Management of Acute Respiratory Infection with SARS-CoV-2 (COVID-19). Version number: 5.0, 09.09.2020:
https://www.hse.ie/eng/about/who/acute-hospitals-division/drugs-management-programme/specific-antiviral-therapy-in-the-clinical-management-of-acute-respiratory-infection-with-sars-cov2-covid19.pdf - HSE Interim Guidance for the use of Systemic Corticosteroids in the Management of Hospitalised Patients with Severe COVID-19 Disease, 17.09.2020
https://www.hse.ie/eng/about/who/acute-hospitals-division/drugs-management-programme/hse-interim-guidance-for-the-use-of-systemic-corticosteroids-in-the-management-of-hospitalised-patients-with-severe-covid-19-disease.pdf - HSE Rapid Evidence Review. Clinical evidence for the use of intravenous immunoglobulin in the treatment of COVID19. Version 2, 14.05.2020
https://www.hse.ie/eng/about/who/acute-hospitals-division/drugs-management-programme/evidence-review-group-for-medicines-rer-intravenous-immunoglobulin-in-the-treatment-of-covid19-version-1.pdf - Diagnosis and Treatment of Adults with Community-acquired Pneumonia. An Official Clinical Practice Guideline of the American Thoracic Society and Infectious Diseases Society of America
- National Centre for Pharmacoeconomics (NCPE), Medicines Management Programme (MMP), the National Medicines Information Centre (NMIC). Clinical evidence for the use of intravenous immunoglobulin in the treatment of COVID-19, 14.05.2020
http://www.ncpe.ie/wp-content/uploads/2020/05/Intravenous-immunoglobulin-for-the-treatment-of-COVID-19-A-Rapid-Evidence-Review-V2.pdf - Ständiger Arbeitskreis der Kompetenz- und Behandlungszentren für Krankheiten durch hochpathogene Erreger am Robert Koch-Institut, STAKOB. Hinweise zu Erkennung, Diagnostik und Therapie von Patienten mit COVID-19”, 09.10.2020
https://www.rki.de/DE/Content/Kommissionen/Stakob/Stellungnahmen/Stellungnahme-Covid-19_Therapie_Diagnose.pdf;jsessionid=B252C67B9CC8E7B4BC530A7EA2D09F5B.internet102?__blob=publicationFile - Australian National COVID-19 Clinical Evidence Taskforce. Australian guidelines for the clinical care of people with COVID-19
https://app.magicapp.org/#/guideline/4550 - National Centre for Infectious Diseases (NCID) Singapore. Interim Treatment Guidelines for COVID-19. Version 4.0, dated 31 August 2020.
https://www.ncid.sg/Documents/Interim%20Treatment%20Guidelines%20for%20COVID-19%20v4%20%2831%20Aug%202020%29-%20final.docx%20for%20upload.pdf - Centers for Disease Control and Prevention (CDC). Multisystem Inflammatory Syndrome in Children (MIS-C) Associated with Coronavirus Disease 2019 (COVID-19). https://emergency.cdc.gov/han/2020/han00432.asp
- Royal College of Paediatrics and Child Health. Paediatric multisystem inflammatory syndrome temporally associated with COVID-19 (PIMS). 01.05.2020 https://www.rcpch.ac.uk/resources/paediatric-multisystem-inflammatory-syndrome-temporally-associated-covid-19-pims-guidance
- American College of Rheumatology. Clinical Guidance for Pediatric Patients with Multisystem Inflammatory Syndrome in Children (MIS-C) Associated with SARS-CoV-2 and Hyperinflammation in COVID-19, 23.07.2020
- American Academy of Pediatrics. Multisystem Inflammatory Syndrome in Children (MIS-C) Interim Guidance.
https://services.aap.org/en/pages/2019-novel-coronavirus-covid-19-infections/clinical-guidance/multisystem-inflammatory-syndrome-in-children-mis-c-interim-guidance/ - A national consensus management pathway for paediatric inflammatory multisystem syndrome temporally associated with COVID-19 (PIMS-TS): results of a national Delphi process, 18.09.2020
- The British Paediatric Allergy, Immunity and Infection Group (BPAIIG). Position Statement: Management of novel coronavirus (SARS-CoV-2) infection in paediatric patients in the UK and Ireland, 17.04.2020.
- Belgian Pediatric Covid-19 Task Force. Recommandations pour le traitement des enfants atteints de COVID-19. (Adaptation du protocole original de la KULeuven). Prise en charge à l’hôpital des enfants atteints de COVID-19, 31.03.2020
http://gbs-vbs.org/fileadmin/user_upload/Unions/PED/Belg_Recomm_COVID_ped_31mar_FR.pdf - The International Society of Blood Transfusion (ISBT). Points to consider in the preparation and transfusion of COVID-19 convalescent plasma

Коментарі
Коментарі до цього матеріалу відсутні. Прокоментуйте першим