 Вакцинация — это история успеха. За последнее столетие вакцины устранили или почти устранили многие болезни, которые когда-то были широко распространенными и часто приводили к летальному исходу, например, такие как оспа и полиомиелит. Вакцинация по праву занимает 2-е место по значению для снижения глобального бремени инфекционных заболеваний после чистой воды. Именно благодаря вакцинации сегодня мы можем предотвратить развитие около 30 инфекционных заболеваний. Но несмотря на огромное влияние вакцин на глобальное здоровье населения, не утихают голоса, ставящие под сомнение их эффективность и безопасность, а самое главное — саму необходимость проведения вакцинации. И вот сегодня мир и Украина в том числе стоят на пороге эпидемии кори… Так, с начала года в Украине заболело более 57 тыс. человек и 19 из них не смогли справиться с болезнью.
Вакцинация — это история успеха. За последнее столетие вакцины устранили или почти устранили многие болезни, которые когда-то были широко распространенными и часто приводили к летальному исходу, например, такие как оспа и полиомиелит. Вакцинация по праву занимает 2-е место по значению для снижения глобального бремени инфекционных заболеваний после чистой воды. Именно благодаря вакцинации сегодня мы можем предотвратить развитие около 30 инфекционных заболеваний. Но несмотря на огромное влияние вакцин на глобальное здоровье населения, не утихают голоса, ставящие под сомнение их эффективность и безопасность, а самое главное — саму необходимость проведения вакцинации. И вот сегодня мир и Украина в том числе стоят на пороге эпидемии кори… Так, с начала года в Украине заболело более 57 тыс. человек и 19 из них не смогли справиться с болезнью.По следам Global Vaccination Summit: вернуться на правильный путь
Европейская комиссия и ВОЗ совместно выступили организаторами первого в мире Глобального саммита по вакцинации (Global Vaccination Summit) в Брюсселе, Бельгия. Цель мероприятия состояла в том, чтобы ускорить глобальные действия, призванные остановить распространение болезней, предупреждаемых с помощью вакцин, и выступить против распространения дезинформации о вакцинах во всем мире. «Непростительно, что в мире, столь развитом, как наш, все еще есть дети, умирающие от болезней, которые следовало бы давно искоренить. Хуже того, у нас есть решение, но оно не используется в полной мере, — отметил Жан-Клод Юнкер, президент Европейской комиссии. — Вакцинация уже предотвращает 2–3 млн случаев смерти в год и может предотвратить еще 1,5 млн, если глобальный охват вакцинацией улучшится».
За последние десятилетия охват иммунизацией во всем мире не изменился и составляет около 86%. По мнению представителей ВОЗ, низкий уровень вакцинирования является причиной возрождения кори во всем мире, вспышки которой происходят в таких отдаленных странах, как Филиппины, США и Демократическая Республика Конго. За последние 3 года 7 стран, в том числе 4 в Европейском регионе, утратили статус элиминировавших корь. Великобритания, наряду с тремя другими европейскими странами — Албанией, Чехией и Грецией, потеряла свой статус элиминации кори в этом году.
По состоянию на март 2019 г. в Европейском регионе ВОЗ было зарегистрировано 83 540 случаев кори и 74 связанных с ними случаев смерти в 2018 г. по сравнению с 5273 и 13 в 2016 г. соответственно.
По состоянию на сентябрь 2019 г. показатели заболеваемости корью в мире достигли самых высоких показателей с 2006 г. Рост заболеваемости корью, который начался в 2018 г., продолжился и в 2019 г., причем в первой половине года в Европейском регионе ВОЗ было зарегистрировано около 90 тыс., а в мире — более 365 тыс. случаев. Эти полугодовые показатели уже превышают каждый аналогичный годовой показатель с 2006 г.
Новые вспышки стали прямым результатом пробелов в охвате вакцинацией, в том числе среди подростков и взрослых, которые никогда не были полностью вакцинированы. Представители ВОЗ отмечают, что наиболее низкий уровень иммунизации характерен для лиц с низким уровнем дохода в отдаленных сельских районах и городах, а также для перемещенных лиц. Среди стран с уровнем иммунизации менее 50% или тех, которые внесли наибольший вклад в число неиммунизированных в прошлом году детей, представители ВОЗ выделили Афганистан, Центральноафриканскую Республику, Сомали, Южный Судан, Судан, Нигер, Нигерию, Сирию, Йемен, Ирак и Украину.
При этом если большинство африканских детей не вакцинируются из-за отсутствия доступа к услугам здравоохранения, то в Европе самым большим препятствием является «нерешительность» в отношении вакцин — нежелание или отказ от их применения, несмотря на их наличие, что было названо ВОЗ одной из 10 главных угроз для глобального здравоохранения в 2019 г.
Вакцинация: Да, да, но нет?
Согласно данным Eurobarometer по состоянию на апрель 2019 г. почти половина населения ЕС (48%) считает, что вакцины часто могут вызывать серьезные побочные эффекты, 38% — что они могут вызывать заболевания, от которых они защищают, и 31% убеждены, что они могут ослабить иммунную систему. Эти цифры также являются результатом растущего распространения дезинформации о преимуществах и рисках вакцин в сети Интернет и через социальные сети в частности.
Самое большое в истории исследование отношения к вакцинам, проведенное Wellcome Trust и специалистами по опросу общественного мнения Gallup в начале этого года, показало, что люди в более богатых странах гораздо реже доверяют вакцинам, чем в развивающихся (рис. 1). Согласно данным Wellcome Global Monitor во всем мире 79% людей согласны с тем, что вакцины безопасны, а 84% — с тем, что они эффективны. Тем не менее доклад «Состояние доверия к вакцинам в ЕС» показывает, что показатель отказа от вакцин повышается во многих государствах — членах ЕС, что связано с низкой уверенностью в безопасности и эффективности вакцин. Это отсутствие уверенности в значительной степени способствует снижению показателей охвата, которые необходимы для обеспечения популяционного иммунитета, и ведет к росту заболеваемости.
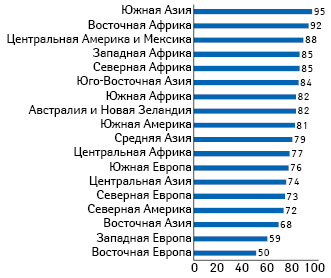
Однако, по мнению представителей ВОЗ, недостаточная доступность медицинских услуг как в богатых, так и в бедных странах, а также нехватка вакцин являются причиной падения показателей вакцинации. Исследования показывают, что в большинстве стран минимальный уровень вакцинирования отмечается среди самых бедных и наиболее маргинальных слоев населения.
Корь: прошлое, ставшее настоящим
Человечество уже много веков знакомо с корью — первые упоминания об этой болезни восходят к VII в. В 1846 г. Питер Панум (Peter Panum) описал инкубационный период заболевания и отметил наличие пожизненного иммунитета к заболеванию у переболевших пациентов. Enders and Peebles изолировали вирус из культуры ткани человека в 1954 г., а первая живая аттенуированная вакцина была лицензирована в США в 1963 г. (Edmonston B strain). До создания вакцины инфицирование корью в детстве было практически неизбежно, и более 90% детей к 15-летнему возрасту были иммунизированы к кори после того, как переболели этим распространенным на то время заболеванием, которое часто приводило к смерти.
Вирус кори может передаваться при вдыхании, непосредственном контакте с инфицированными выделениями. Таким образом, передача болезни не требует прямого контакта с инфицированным человеком. Корь является очень заразной болезнью — при контакте с возбудителем заболевание развивается у невакцинированных людей в 90% случаев.
Вирус кори быстро инактивируется под действием тепла, солнечного света, кислой среды, эфиров и трипсина (фермента, расщепляющего белки, содержащегося в желудочном соке). У вируса сравнительно короткий период жизни в воздухе или на объектах и поверхностях (менее 2 ч).
Инкубационный период кори от заражения до продромальной фазы в среднем составляет 10–12 дней. От контакта с инфекционным агентом до появления сыпи в среднем проходит 14 дней (7–21 дня). Продромальная фаза длится в среднем 2–4 дня (1–7 дней). Основными симптомами кори являются высокая температура тела, затем появляется кашель, насморк и конъюнктивит. Пятна Коплика — сыпь на слизистых оболочках, считаются патогномоничными для кори. Как правило, они появляются за 1–2 дня до высыпания и через 1–2 дня после высыпания. Коревая сыпь обычно наблюдается в течение 5–6 дней. Она начинается на линии роста волос, затем затрагивает лицо и верхнюю часть шеи. В течение следующих 3 дней сыпь постепенно распространяется снизу вверх, достигая рук и ног. Другие симптомы кори могут включать анорексию, диарею (особенно у детей) и генерализованную лимфаденопатию.
Осложнения при кори. Примерно в 30% случаев заболевание корью сопряжено с 1 или более осложнениями. Наиболее часто осложнения отмечают у детей в возрасте до 5 лет и взрослых старше 20 лет. Так, согласно данным CDC, полученным в период с 1985 по 1992 г., наиболее распространенными осложнениями при кори считаются развитие диареи (8%), воспаление (отит) среднего уха, пневмония (6%), энцефалит (воспаление головного мозга) (0,1%). В 0,2% случаев при заболевании корью фиксируется летальный исход. Риск смерти максимальный для маленьких детей и взрослых. Непосредственной причиной 60% случаев смерти при кори является развитие пневмонии. Это наиболее распространенная причина смерти среди детей, у взрослых наиболее распространенной причиной смерти считается острый энцефалит. Развитие острого энцефалита в среднем отмечается на 6-й день после появления сыпи (1–15 дней) и характеризуется высокой температурой тела, головной болью, рвотой, «жесткой» шеей, менингеальными симптомами, сонливостью, судорогами и комой. Вероятность смерти при развитии острого энцефалита как осложнения кори — 15%, а неврологические нарушения в случае выздоровления наблюдаются в 25% случаев.
Коэффициент летальности при кори колеблется от менее 0,1% (в США) до 5% в зависимости от возраста заражения корью, состояния питания, охвата вакцинацией, основных условий (например иммунодефицит, хроническое заболевание) и доступа к медицинскому обслуживанию. Основной причиной смерти, как правило, являются пневмония и диарея в развивающихся странах (Leung A.K.C. at al., 2018).
Значение вакцинации от кори для здравоохранения
Значение вакцинации для мирового здравоохранения легко оценить на примерах таких развитых стран, как США и Германия, а также более близкой нам в контексте медико-социального ландшафта Румынии. Одновременно с этим наблюдательный читатель без труда заметит связь между охватом вакцинации против кори и вспышками заболевания. Вероятно, это поможет ответить на вопрос: зачем нужна вакцинация?
США
До 1963 г., когда начали применять вакцину, в США ежегодно регистрировалось примерно 500 тыс. случаев заболевания корью и 500 случаев смерти (рис. 2). При этом считается, что реальное количество случаев достигало 3–4 млн в год. Более половины пациентов болели в возрасте до 6 лет. После появления вакцины от кори в 1963 г. за несколько лет заболеваемость корью снизилась более чем на 95%! В связи с успехом вакцинации от кори в 1978 г. была принята программа по элиминации кори (Measles Elimination Program), целью которой было устранение этого заболевания до 1 октября 1982 г. В 1978 г. было зарегистрировано почти 27 тыс. случаев этого заболевания. Однако цель программы не была достигнута ни в 1982 г., ни позже. Хотя в 1983 г. этот показатель составил почти 1,5 тыс. случаев (0,6 случая на 100 тыс. населения) — самый низкий когда-либо фиксированный показатель. В течение 1980–1988 гг. в среднем 57% всех случаев фиксировалось среди лиц в возрасте 5–19 лет, а 29% приходилось на долю детей в возрасте младше 5 лет. В течение этих лет 68% случаев заболевания корью у лиц в возрасте 5–19 лет отмечались среди тех, кто был вакцинирован, это стало причиной рекомендации проведения повторной вакцинации для этой возрастной группы — теперь вакцинация от кори включает 2 дозы вакцины.
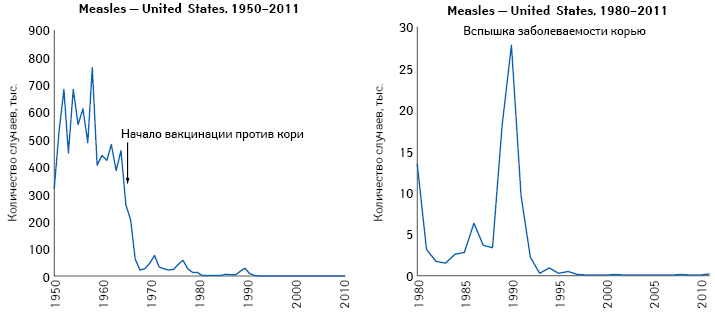
Однако в 1989–1991 гг. в США был отмечен скачок заболеваемости корью, который был связан со снижением уровня вакцинации против данного заболевания. Так, уровень охвата вакцинацией против кори среди детей в возрасте до 2 лет в 1990 г. составил всего 70%. За 3 года (1989–1991 гг.) заболели более 55 тыс. человек, а количество заболевших детей до 5 лет впервые сравнялось с категорией в возрасте 5–19 лет. В этот период было зафиксировано 123 летальных исхода, связанных с корью.
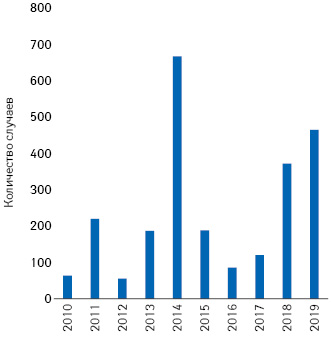
Эту вспышку удалось побороть благодаря увеличению охвата вакцинацией до 91% в 1997 г. С 1993 по 1997 г. в США отмечалось в среднем менее 200 случаев, в 2004 г. были зарегистрированы рекордные 37 случаев. Однако в 2008 г. произошел очередной скачок заболеваемости — 140 случаев кори, наибольший показатель с 1997 г. При этом 89% случаев были связаны с вирусом кори, привезенным из Европы, а 91% заболевших не были вакцинированы против кори (в основном по личным или религиозным мотивам) или с неизвестным иммунным статусом. Аналогичная ситуация повторилась в 2011, 2014, 2018–2019 гг. И в этих случаях корь была завезена в США из-за рубежа, а подавляющее большинство заболевших были невакцинированы по немедицинским причинам. По состоянию на апрель 2019 г. Центры по контролю и профилактике заболеваний (Centers for Disease Control and Prevention — CDC) сообщили о 465 случаях кори в текущем году по сравнению с 372 в 2018 г. (рис. 3).
С чем же связаны вспышки заболеваемости корью? Ученые попытались пролить свет на этот вопрос. Так, в одном исследовании был изучен уровень вакцинации детей, родившихся в 2010–2013 гг., через 3 года после их рождения, что является предполагаемой датой завершения вакцинации следующими вакцинами: DTaP (дифтерия, столбняк и коклюш), polio (полиомиелит), MMR (корь, эпидемический паротит и краснуха), Hib (Haemophilus influenzae типа b), HepB (гепатит B), VAR (ветрянка) и PCV (пневмококковая вакцина). Согласно результатам исследования 23% детей в возрасте 3 лет не получили всех указанных вакцин. Несколько факторов привело к недостаточной вакцинации в 2016 г., в том числе пропущенные профилактические визиты к врачу, отказ от вакцинации, задержки при проведении вакцинации и другие причины. При этом наибольший удельный вес неполностью вакцинированных детей обусловлен пропущенными профилактическими визитами к врачу — 62% случаев. Доля задержек в графике вакцинации составила 4%, а отказ от вакцинации — 6%, что, на первый взгляд, не кажется существенной цифрой, однако этот показатель увеличился примерно на 70% для детей, родившихся в 2013 г., по сравнению с детьми, родившимися в 2010 г.
Германия
В Европейском регионе ВОЗ корь по состоянию на 2018 г. стала эндемической в 11 из 53 стран. В Германии было зафиксировано несколько вспышек кори в последние годы, несмотря на повышение показателей охвата вакцинацией среди детей. В 2015 г. было зарегистрировано почти 2500 случаев кори (заболеваемость 3,1 на 100 тыс. населения), что означает, что Германия явно не достигла цели ВОЗ по ликвидации кори (заболеваемость <0,1/100 тыс. населения и отсутствие передачи в течение >36 мес). В 2016 г. Германия вместе с Австрией и Швейцарией смогла прервать эндемическую передачу как минимум на 12 мес, но в 2017 г. показатели заболеваемости корью более чем в 3 раза превысили показатели 2016 г.
В Германии рекомендуется вводить первую дозу вакцины против кори в возрасте 11–14 мес, а вторую — в 15–23 мес. В 2015 г. охват вакцинацией против кори среди детей в возрасте 5–7 лет превышал целевой показатель 95% для первой дозы, но был ниже 95% для второй. Результаты другого исследования показывают, что для тех, кто родился в 2014 г., уровень охвата более 95% достигается слишком поздно — только в возрасте 2 лет (для сравнения в возрасте 15 мес этот показатель составил 89,5%). Только 73,9% детей получили вторую дозу вовремя (до 2 лет). Своевременное введение двух доз, по-видимому, по-прежнему трудно осуществить.
Таким образом, дети грудного и раннего возраста в Германии не защищены напрямую от кори. Кроме того, пассивный иммунитет матери снижается в обществах, которые давно разработали программы вакцинации против кори, поскольку пассивная передача антител от матерей, вакцинированных против кори, их детям ниже, чем в эпоху до вакцинации.
Согласно результатам исследования «German Health Interview and Examination Survey for Adults (DESG1)», в Германии в 2008–2011 гг. уровень вакцинации против кори лиц в возрасте 18–29 лет составил 79,8%, 30–39 лет — 46,7%, а 40–49 лет — 25,1%. Именно эти группы людей, по мнению ученых, способствуют вспышкам кори. В результате в Германии были выпущены рекомендации, в соответствии с которыми необходимо активизировать вакцинацию лиц, родившихся после 1970 г., которые в детстве не получили 2 дозы вакцины против кори.
Румыния
Пришло время обратиться к опыту наших ближайших соседей — Румынии, которой, как и нам, в наследство досталась «легендарная» система Семашко и рекордно низкий уровень принятия населением самой идеи вакцинации. Итак, в Румынии впервые вакцинация против кори была проведена моновалентной вакциной (MCV1) в 1979 г. (рекомендована детям в возрасте 9–11 мес), а введение второй дозы вакцины (MCV2) было рекомендовано с 1994 г. (для детей 6–7 лет) (рис. 4). Внедрение КПК было проведено с 2004 г., рекомендуемый возраст вакцинации — 12–15 мес. Вторая доза была запланирована как часть школьных программ вакцинации и предназначена для детей в возрасте 6–7 лет. В 2015 г. стандартный возраст для вакцинации второй дозой вакцины КПК был снижен до 5 лет, и вакцинация была перенесена в медицинские центры вместо школ.
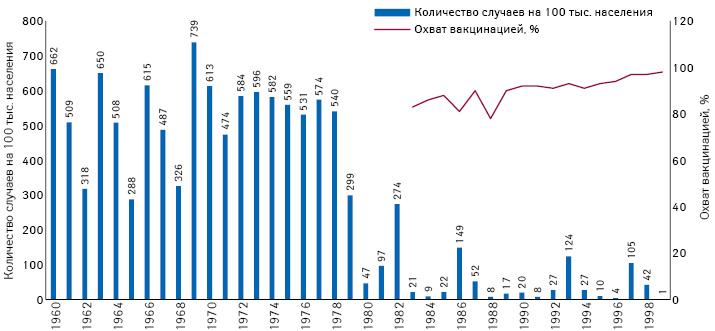
После введения вакцины против кори в 1979 г. динамика заболевания изменилась, что привело к снижению годовой заболеваемости и увеличению межэпидемических периодов. В отличие от эпохи, предшествовавшей вакцинации, когда среднегодовая заболеваемость (на 100 тыс. населения) превышала 500 случаев, этот показатель сократился почти в 10 раз в период с 1980 по 1999 г.
Хотя заболеваемость корью значительно снизилась в Румынии к началу текущего тысячелетия, заслуживают внимания эпидемии 2004–2007 и 2011–2013 гг., а также эпидемия, начавшаяся в 2016 г. (рис. 5). Вспышка кори в 2016 г. привела к более чем 15,5 тыс. случаев кори и 59 летальным исходам по итогам 2018 г. Высокая смертность была отмечена среди лиц с хроническими заболеваниями, не получившими вакцинации от кори. Кроме того, многие из этих случаев смерти были среди маленьких детей, которым вакцинация не была рекомендована по возрасту. Считалось, что вспышка 2016 г. представляет собой серьезную угрозу в отношении экспорта кори, и несколько случаев в Европе действительно были связаны с Румынией. Таким образом, первичные случаи некоторых недавних вспышек в Ирландии, Греции, Болгарии и Бельгии были связаны с Румынией.
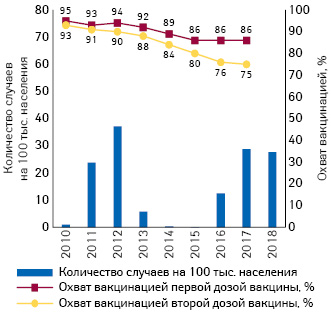
Как Румыния боролась со вспышками кори? Начала проводить вакцинальные кампании. По данным на начало 2000-х годов охват вакцинацией MCV1 и MCV2 в Румынии был выше 95%, но после 2010 г. наблюдалась тенденция к его снижению. Таким образом, охват вакцинацией первой вакциной против кори снизился до 89% в 2014 г. и 86% в 2015 г. Более того, охват вакцинацией второй дозой оказался в 2015 г. меньше 80% после 2015 г. по сравнению с >95% в начале 2000-х годов. Во многих случаях целевой охват вакцинацией против кори не был достигнут из-за нескольких факторов, таких как активный отказ родителей вакцинировать своих детей или даже отсутствие достаточных запасов вакцины. Например, ежемесячный охват первой запланированной дозой вакцины против кори в 2009 г. был ниже 90%, достигнув ошеломляющего минимума в 53% в ноябре и 43% в декабре. Это стало результатом недостаточного национального запаса вакцин и, таким образом, властям необходимо обеспечить наличие достаточных доз для населения, особенно в случае продолжающейся вспышки кори.
В ответ на эпидемии кори на протяжении ряда лет проводились кампании по вакцинации в дополнение к национальной программе. Например, массовая иммунизация была проведена с 1998–1999 гг. в качестве меры по борьбе с продолжающейся вспышкой. Аналогичным образом дополнительные вакцинальные программы проводились в 2005–2006 гг., 2011 и 2016 г. Тем не менее устойчивого успеха эти мероприятия не принесли. Например, к концу мая 2017 г. высокий уровень охвата вакцинацией первой дозой (98,9%) был получен у детей в возрасте от 1 года до 4 лет. Напротив, только 62,5% детей в возрасте 5–9 лет были иммунизированы первой дозой, и только 39,1% получили вторую прививку. Поэтому вакцинация населения остается важной проблемой, особенно во время эпидемий.
Какие же выводы можем сделать для себя мы? Вакцинация против кори работает, но работает только если вакцинированы более 95% населения, причем 2 дозами вакцины. Но даже при достаточно высоком охвате вакцинацией ее локальная или возрастная неравномерность может дать толчок для очередной вспышки. Так, например, в Германии недостаточно охваченными оказались не дети, а взрослые, и наоборот, в США — болеют невакцинированные дети и люди из религиозных и других общин, проживающие компактно. Помогают ли вакцинальные кампании? В Румынии попробовали и не слишком преуспели — вероятно, постоянная последовательная работа надежнее защищает от вспышек. Какая основная причина недовакцинированности? По мнению специалистов ВОЗ, это, в первую очередь, недостаточная доступность медицинских услуг — причем как в бедных, так и в богатых странах. С другой стороны, повышается недоверие к вакцинации, порожденное дезинформацией в средствах массовой информации и социальных сетях. Некоторые исследователи указывают на то, что недоверие к вакцинации характерно для стран с высоким уровнем дохода на душу населения. Тем не менее это оставляет открытым вопрос, почему самый низкий уровень доверия к вакцинации в странах Восточной Европы…
по материалам http://www.cdc.gov, http://www.bcbs.com,
http://www.ncbi.nlm.nih.gov, http://www.telegraph.co.uk,
http://www.hkmj.org, http://www.devex.com, http://www.euractiv.com

Коментарі
Коментарі до цього матеріалу відсутні. Прокоментуйте першим